|
 |
| J Korean Ophthalmol Soc > Volume 64(2); 2023 > Article |
|
국문초록
대상과 방법
본원에서 수정체낭외적출술, 초음파유화술, 유리체절제술 백내장동시수술 시행 후 2011년 1월부터 2021년 12월까지 인공수정체 탈구를 진단받은 환자들의 의무기록을 후향적으로 분석하였다. 환자의 인구학적 특성, 수술 관련 인자(수술 시간, 수술자, 술 중 합병증)을 조사하였으며 조기 및 후기 탈구, 양안 탈구에 따른 위험요인의 차이를 분석하였다.
결과
환자 68명 71안의 탈구 진단 당시 평균 연령은 63.3세였으며 남자(77.5%)가 여자보다 많았고 고도근시(9안), 망막박리(8안), neodymium-doped yttrium aluminum garnet 후낭절개술(6안), 정상안압녹내장(6안)이 보고되었다. 조기 탈구가 후기 탈구에 비해 낭외탈구의 비율이 높고, 백내장수술 당시 연령이 높고 수술 시간이 길었으며, 술 중 합병증 발생도 높았으나 후기 탈구는 정상 대조군과 비교하여 수술 시간의 차이는 없었다. 유리체절제술과 백내장동시수술은 초음파유화술과 탈구 발생률의 차이가 없었으며 유리체절제술을 받은 눈이 후기 탈구에서만 7안 있었다. 양안 탈구안 7명 중 색소망막염(1명), 망막박리(2명), 고도근시(1명)이 보고되었으며 단안 탈구보다 연령이 낮았다.
ABSTRACT
Purpose
To evaluate risk factors predisposing to intraocular lens (IOL) dislocation after cataract surgery.
Methods
The medical and surgical records of patients diagnosed with IOL dislocation between January 2011 and December 2021 after undergoing extracapsular cataract extraction, phacoemulsification, and phacoemulsification with pars plana vitrectomy at Hallym University Sacred Heart Hospital were reviewed retrospectively. Preoperative factors (ocular parameters and demographics) and intra-operative factors (surgery time, surgeon, and intra-operative complications) were compared according to early, late, and bilateral dislocation.
Results
In 68 patents and 71 eyes, the average age at the diagnosis of dislocation was 63.3 years, and there were more males (77.5%) than females. Possible major factors predisposing to IOL dislocation were high myopia (9 eyes), retinal detachment (8 eyes), neodymium-doped yttrium aluminum garnet capsulotomy (6 eyes), and normal tension glaucoma (6 eyes). The rate of out-of-the bag dislocation was higher in early dislocation than in late. Early dislocation had a significantly older age, longer surgery time, and higher intraoperative complication rate during cataract surgery than did late dislocation. There was no difference in surgery time for late dislocated eyes compared to non-dislocated eyes. There was no difference in the incidence of dislocation between phacoemulsification and phacoemulsification with pars plana vitrectomy; there were seven eyes with prior vitrectomy only, with late dislocation. Of the seven patients with bilateral IOL dislocation, one had retinitis pigmentosa, two had retinal detachment, and one had high myopia. Bilateral dislocation patients were significantly younger at the time of cataract surgery, compared to unilateral dislocation patients.
Conclusions
Early dislocation was associated with long surgery time and intraoperative complications, while late dislocation had no significant correlation with surgery-related factors. A history of vitrectomy and combined vitrectomy with cataract surgery seemed to be associated with late dislocation, but this association was not significant.
인공수정체 탈구는 백내장수술 후 발생할 수 있는 심각한 합병증 중 하나이다. 유병률은 0.2-2%로 보고되어 있으며 작은 탈구로도 시력저하, 난시 악화 등의 증상을 유발할 수 있다.1-4 인공수정체 탈구는 일어난 시기에 따라 조기 탈구(early dislocation) 및 후기 탈구(late dislocation)로 구분할 수 있고, 탈구의 위치에 따라 수정체 낭내탈구(in-the-bag), 수정체 낭외탈구(out-of-the-bag)으로 구분할 수 있다. 조기 탈구는 백내장수술 후 3개월 이내의 탈구를 의미하는 것으로 낭내탈구 및 낭외탈구 모두 일어날 수 있으며 주로 수정체낭의 불안정성이 중요한 인자로 작용한다.2,5 이에 관여하는 위험인자로는 외상성 백내장 혹은 수술 도중 섬모체소대 약화 및 파열, 후낭파열 등으로 주로 수술 중에 발생하는 합병증이다.6 반면 후기 탈구는 백내장수술 후 3개월 이상 지난 후 발생한 인공수정체 탈구이다.1 원인은 수술 이후 점진적인 섬모체소대 약화와 후낭수축 등의 기전으로 인해서 발생한다.5,6 후기 탈구의 거의 모든 경우는 낭내탈구로 발생하고1 성별로는 남자가 여자보다 발생 확률이 높으며,7,8 나이, 백내장수술 후 시간, 거짓 비늘증후군, 고도 근시, 포도막염, 색소망막염, 아토피피부염, 이전 유리체수술력, 급성폐쇄각녹내장 등이 후기 발생 인공수정체 탈구의 위험인자로 알려져 있다.1,5,9-20 하지만 오랜 수술 시간에 따른 수정체낭의 스트레스가 점진적으로 진행하여 후기 탈구를 유발하게 되는지는 잘 알려져 있지 않다.
국내에서 2009년부터 2016년까지 백내장수술을 한 216만여 명의 건강보험환자를 대상으로 인구베이스 코호트 연구를 시행하여 탈구에 관여하는 위험인자를 파악한 바 있다.21 하지만 기간이 8년으로 짧고 대상선정이 보험코드로만 진행되어 제한점이 있었다. 또한 여러 기관의 다양한 수술 환경 및 수술자에 의한 데이터를 사용해 수술기록 확인이 어려워 후기 인공수정체 탈구의 위험인자를 판단하기 어렵다는 한계가 있었다.
따라서 본 연구는 본원에서 시행한 백내장수술 환자만을 대상으로 의무기록 및 수술기록을 분석하여 수술 전 환자의 기저 특성뿐 아니라 수술 중 위험인자와 인공수정체 탈구의 임상 양상 간의 인과관계를 알아보고자 하였으며, 특히 수술기록을 분석하여 수술 중 수정체낭에 대한 스트레스가 후기 인공수정체 탈구에 영향을 미칠 수 있는지 확인해보았다. 또한 유리체절제술 이력 및 유리체절제술과 백내장동시수술이 후기 인공수정체 탈구에 미치는 영향에 대해서 알아보고자 한다.
2011년 1월부터 2021년 12월까지 한림대학교 성심병원 안과 외래에서 인공수정체 탈구를 진단받은 환자 중 한림대학교 성심병원에서 동일안 수정체낭외 백내장적출술, 수정체초음파유화술 및 유리체절제술과 백내장동시수술을 시행받은 환자의 의무기록을 후향적으로 분석하였다. 본원의 수술기록이 없는 환자, 마판증후군, 선천 백내장 등의 백내장으로 수술을 받은 환자는 제외되었으며 위에 언급한 수술 이외의 수술 방법으로 인공수정체 삽입을 시행받은 환자(무수정체 안으로 2차 인공수정체 삽입술을 시행한 경우 등)도 제외되었다.
의무기록으로부터 환자의 성별, 탈구를 진단받을 당시 연령, 백내장수술 당시 연령, 기저 질환, 외상력 등을 조사하였다. 백내장수술 후 3개월 이내 생긴 탈구를 조기 탈구로, 그 이후 생긴 탈구를 후기 탈구로 나누었다. 안과적 질환 및 기저 특성으로 거짓 비늘증후군, 정상안압녹내장, 급성폐쇄각녹내장, 망막박리, 포도막염, 고도근시, neodymium-doped yttrium aluminum garnet (Nd:YAG) 레이저 후낭절개술, 백내장수술 이전/이후 유리체절제술의 유무를 확인하였다. 고도근시는 백내장수술 전 초음파를 이용한 접촉 방식을 통해 측정한 안축장이 26.0 mm 이상이었던 환자로 정의하였다. 인공수정체 탈구를 진단받을 당시 탈구의 방향, 그리고 탈구의 종류, 반대안 탈구 이력, 탈구된 인공수정체의 재질 및 그 종류에 대해서 조사하였다. 탈구의 종류에 따라 수정체 낭내탈구 및 낭외탈구으로 나누었다.
수술기록지 분석을 통해 백내장수술 당시 백내장의 수술방법, 인공수정체 삽입 위치와 섬모체소대 약화, 후낭파열 등 수술 중 합병증 발생 유무, 전방 유리체절제술 및 홍채 견인기 사용 유무, 백내장수술 시간 및 수술한 의사도 조사되었다. 백내장수술 방법은 수정체낭외 백내장적출술, 수정체초음파유화술, 유리체절제술과 백내장동시수술로 나누었으며 유리체절제술 백내장동시수술은 백내장 단독수술 시간의 정확도가 떨어져 수술 시간이 통계에 들어가지 않았다. 망막, 녹내장, 각막, 사시 분야의 10명의 전문의와 2명의 전공의가 백내장수술을 시행하였다. 연구는 헬싱키선언을 준수하였으며, 한림대학교 성심병원 의학연구윤리심의위원회(Institutional Review Board, IRB)의 승인을 얻은 후에 진행되었다(승인 번호: 2022-05-024).
본 연구에서 수술 시기에 따른 위험 요인의 차이를 분석하기 위해 조기 탈구와 후기 탈구 환자의 기저 특성과 수술 관련 특성을 비교하였다. 술 중 합병증이 없더라도 긴 백내장수술 시간이 인공수정체 탈구의 발생률을 높이거나 발생 시기를 앞당기는지에 대해 알아보기 위해, 수정체초음파유화술 중 합병증이 보고되지 않은 후기 탈구안과 동일한 수술자에 의해 백내장 수술이 시행된 같은 수의 환자를 성별, 연령을 매칭하여 무작위 선별하여 백내장수술 시간 차이에 대해 비교 분석하였다. 수정체 낭내탈구와 낭외탈구의 위험인자들의 차이에 대한 분석이 이루어졌으며 백내장수술의 종류에 따른 탈구 양상의 차이, 양안 탈구 환자의 임상 양상에 대해서도 분석하였다.
본원에서는 2012년도부터 환자들의 임상자료를 CDW (Clinical Data Warehouse)로 구축하고 있다. CDW의 인구통계학적 정보, 진료기록, 치료 정보(시술, 수술, 의약품) 등의 빅데이터를 사용해 본원에서 2012년도 1월부터 2021년 12월까지 백내장수술을 받은 안을 후향적으로 분석하여 탈구 발생률 및 수술 시간 등의 정보를 추출하였다. 백내장수술의 종류와 수정체초음파유화술을 시행한 수술자에 따른 인공수정체 탈구 유병률의 차이를 분석하였다.
통계분석은 SPSS for windows version 27.0 IBM (Corp., Armonk, NY, USA)를 사용하였으며 인공수정체 탈구와 관련된 위험 요인들을 확인하기 위해 모집된 환자들을 대상으로 한 주요 인자들의 분석을 진행하였다. 비교에서 연속형 변수는 독립표본 t-검정을 사용하였으며 범주형 변수는 Fisher의 정확한 검정, 일원 분산 분석을 사용하였다. 연속 변수들 간의 상관관계를 구하기 위하여 회귀분석을 사용하였다. p값이 0.05 미만인 경우 통계적으로 유의성이 있는 것으로 간주하였다.
총 68명 71안이 백내장수술 이후 2011년 1월부터 2021년 12월까지 한림대학교 성심병원 안과 외래에서 인공수정체 탈구를 진단받았다. 탈구 진단 시 평균 연령은 63.25세였으며 남자가 55명(77.5%)으로 여자보다 많았다. 양안 탈구의 비율은 10안 7명(10.29%)이며 백내장수술 이후 평균 101.39개월 이후 탈구를 진단받았다. 전체 안 중 수정체 낭내탈구 65안(91.5%), 수정체 낭외탈구 6안(8.5%)이었다. 환자의 기저 질환으로는 아토피와 거짓 비늘증후군이 1안(1.4%) 있었으며 고도근시 및 망막박리는 각각 9안(13.4%), 8안(11.3%)이었다. 유리체절제술의 이력을 살펴보면 백내장수술 전 유리체절제술을 받은 눈은 4안(5.6%), 수술 후 유리체절제술을 받은 눈은 3안(4.2%)이었으며 모두 후기인공수정체 탈구였다(Table 1). 71안 중 수정체초음파유화술을 시행받은 경우가 59안, 수정체낭외 백내장적출술을 시행받은 경우가 7안이었으며 유리체절제술과 백내장동시 수술을 시행받은 경우가 5안이었다(Table 2). 수정체낭외 백내장적출술(146.43 ± 40.60개월)이 수정체초음파유화술(99.05 ± 68.20개월)보다 수술 이후 탈구되기까지의 기간이 길고 유리체절제술과 백내장동시수술을 시행한 경우(66 ± 70.57개월)가 제일 짧았지만 통계적으로 유의한 차이는 보이지 않았다(p=0.102). 백내장수술 후 탈구까지 걸린 시간의 분포를 분석해본 결과 1년 이내에 발생한 탈구가 10안(14.08%)으로 가장 많았으며 이 중 9안이 3개월 이내 발생한 조기 탈구였다. 후기 탈구 62안 중 백내장수술 이후 5, 6-10, 11-15년 이후에 발생한 탈구안은 각각 16안(25.81%), 22안(35.48%), 15안(24.19%)으로 연도별 비교적 균등한 분포를 보였다(Fig. 1).
인공수정체 탈구의 시기에 따라 조기 탈구(n=9) 및 후기 탈구(n=62)로 나누어서 비교해본 결과, 후기 탈구의 낭내탈구 비율은 95.2%를 차지하였고 조기 탈구(66.7%)보다 통계적으로 유의하게 높았다(Table 1). 조기 탈구가 후기 탈구보다 백내장수술 당시의 연령이 높고, 백내장수술 시간이 길었으며 이는 통계적으로 유의한 결과를 보였다(p<0.05). 또한 백내장수술 중 발생한 합병증(섬모체소대 약화 및 해리, 전방 유리체절제술) 비율도 후기 탈구보다 유의하게 높았다(p<0.05). 조기 탈구 총 9안 중 6안에서 수술 중 합병증이 발생하여 후낭파열이 2안, 전방 유리체절제술 시행이 4안, 섬모체소대 약화 혹은 파열이 5안 보고되었는데 백내장수술 중 특별한 합병증이 보고되지 않은 경우도 3안 있었다(Table 2). 후기 탈구 환자에서는 정상안압녹내장 6안, 급성폐쇄각녹내장 1안, 망막박리 7안, 포도막염이 1안 관찰되었고 조기 탈구 환자와 비교하며 대부분은 비슷한 빈도의 특성을 보였으나 고도근시는 9안 모두 후기 탈구에서만 발견되었고 양안 탈구 또한 후기 탈구에서만 7명 보고되었다(Table 1). 후기 탈구안 중 특별한 문제없이 수술이 진행되었던 안이 총 62안 중 44안(70.97%)이었으며 평균 백내장수술 시간은 27.39 ± 12.78분이었다. 백내장수술 시간과 탈구 발생까지 걸린 시간간의 상관관계를 확인해 보았으나 두 인자 간에는 통계적으로 유의한 상관관계가 없었다(R2 = 0.026, p>0.05) (Fig. 2).
양안 인공수정체 탈구안은 총 10안, 환자 7명으로 이는 전체 안의 14.08%, 전체 환자의 10.29%이었다(Table 1). 환자들의 기저 안과적 질환은 색소망막염 1안, 망막박리 3안(2명), 고도근시 2안(1명)이었다. 6안이 수정체초음파유화술을, 2안이 수정체낭외백내장적출술, 2안이 유리체절제술과 백내장동시수술을 받았다. 양안 탈구를 진단받은 안과 그렇지 않은 안을 비교하였을 때 양안 탈구안에서의 백내장수술 당시 나이(51.60 ± 3.75세)가 단안 탈구(55.30 ± 13.70세)보다 적었으며 이는 통계적으로 유의하였다(p=0.049). 양안 탈구 10안 모두 후기 탈구(p=0.233), 낭내탈구(p=0.388)로 보고되었으나 통계적으로 유의하지 않았다. 그 외 백내장수술 후 탈구까지 걸린 시간, 백내장수술 시간, 백내장수술 중 합병증, 안축장 길이, 낭내탈구 여부는 통계적으로 유의한 차이를 보이지 않았다(p>0.05).
본원에서 CDW를 통한 분석에서 연구 기간 동안 백내장수술은 총 7,918안으로 초음파유화술을 시행받은 7,105안 중 20안(0.281%)의 탈구, 유리체절제술과 백내장동시수술을 받은 793안 중 3안의 탈구(0.378%) 수정체낭외 백내장적출술을 시행받은 10안중 0안의 탈구가 보고되었다. 유리체절제술과 백내장동시수술을 시행한 안에서 초음파유화술보다 탈구 발생률이 높았지만 통계적으로 유의한 차이는 없었다(p>0.05) (Table 3). 탈구안 중 유리체절제술과 연관된 경우는 총 7안으로 백내장수술 전 유리체절제술을 받은 4안(5.6%), 백내장수술 후 유리체절제술을 받은 3안(4.2%)이며 모두 후기 탈구였지만 조기 탈구와의 통계적인 차이는 유의하지 않았다(Table 1). 또한 초음파유화술을 시행한 술자에 따른 수술 시간과 탈구 발생률의 차이도 비교해보았는데 수술자에는 망막, 녹내장, 각막, 사시 분야의 10명의 전문의와 2명의 전공의가 포함되었다. 술자 간에는 수술시간의 차이가 있으므로 이로 인한 통계의 오류를 보정하기 위해 수술 건수가 가장 많은 4인의 수술자에서의 탈구안과 무작위 선정된 비탈구안 사이의 수술 시간의 차이를 확인해보았다. 그 결과 수술자 간에는 유의한 수술 시간 차이가 있었으나 각 수술자의 후기 탈구안과 비탈구안에서는 수술 시간이 통계적으로 유의한 차이를 보이지 않았다(Table 4).
최근 전세계적인 평균수명의 증가, 백내장수술 빈도의 증가 및 백내장수술 연령의 감소로 인공수정체 탈구의 유병률은 점차 높아지고 있다.10,12,22 백내장수술로부터 인공수정체 후기 탈구까지의 소요기간은 평균 6-8년으로 보고되며,1,3,10,13 Pueringer et al12이 1980년부터 2009년도까지 미국 미네소타주에서 14,471안의 백내장수술 후 발생한 후 기 발생 탈구의 비율을 조사한 바에 따르면 백내장수술 후 5, 10, 15, 20, 25년 이후의 발생률이 각각 0.1, 0.1, 0.2, 0.7, 그리고 1.7%로 보고되었다. 국내에서는 2009년도부터 2016년도까지의 백내장수술을 한 건강보험 환자를 대상으로 시행한 인구베이스 코호트 연구에서는 인공수정체 탈구 비율이 0.7%로 보고된 바 있다.21 CDW를 통한 본 연구에서는 10년간 인공수정체 탈구가 초음파유화술 후 0.281%, 유리체절제술과 백내장동시수술 후 0.378%로 나타나 기존 보고와 비슷한 정도의 발생률을 보였다. 그러나 향후 추가로 탈구가 진행될 가능성과 타원으로 내원하였을 안까지 감안하면 실제 발생률은 조금 더 높을 것으로 사료된다.
본 연구에서는 백내장수술 후 1년 이내 탈구 10안 중 9안이 3개월 이내 발생한 조기 탈구였으므로 백내장수술이 어렵게 진행된 경우에는 초기 3개월 동안에는 조기 탈구를 염두에 두고 경과 관찰을 하는 것이 좋을 것이며 후기 탈구는 백내장수술 이후 5, 6-10, 11-15년 비교적 균등한 분포로 발생하는 것으로 확인되어 수술이 원활하게 진행되었더라도 위험인자가 있는 경우 후기 탈구의 가능성을 인지하고 지속적인 주의가 필요할 것으로 생각된다.
인공수정체 탈구의 위험인자에 관한 이전 연구들을 살펴보면, 국내에서 이루어진 216만여 명의 2009년도부터 2016년도까지의 백내장수술을 한 건강보험 환자를 대상으로 시행한 인구베이스 코호트 연구에서 인공수정체 탈구 비율이 0.7%로 보고되었으며 인공수정체 탈구를 진단받은 15,170안을 대상으로 조사한 결과 나이는 평균 65.25세로 남성이 여성보다 1.8배 더 많았으며, 위험요인 중 포도막염이 4.19%, 거짓 비늘증후군이 0.15%, 백내장수술 이후 망막수술이 11.75% 보고되었으며 백내장수술 중 전방 유리체절제술, 1년 이내 레이저 후낭절개술의 미실시 등이 있었다.21 또한 2008년도부터 2013년도까지 수정체유화술을 시행 후 생긴 인공수정체 탈구의 선행 요인을 분석한 다른 국내 연구에서도 남성이 전체의 84%를 차지하였으며 유리체절제술 후 상태가 27.5%, 포도막염이 6.4%, 거짓 비늘증후군이 2.3% 보고되었다.23 본 연구에서는 알려진 위험인자 중 고도근시가, 망막박리가 각각 9안(12.7%)으로 가장 많이 보고되었으며 Nd:YAG 후낭절개술과 정상안압녹내장이 6안(8.5%)에서 보고되었다. 1안(1.4%)의 포도막염, 1안(1.4%)의 거짓 비늘증후군이 보고되었고 남성의 비율이 여성보다 3.4배 높았으며 백내장수술 이후 망막수술이 4.2% 보고되었다.
후기 인공수정체 탈구는 백내장수술 후 평균 6-8년의 상당한 시간이 지난 후 발생하기 때문에 해당 환자의 백내장수술 당시 기록을 확인할 수 없는 경우가 많아 백내장수술의 요인과 후기 인공수정체 탈구 발생과의 상관관계를 확인하는 연구는 쉽지 않다.1,3 조기 탈구와 후기 탈구 간의 임상 양상 및 위험인자의 차이를 분석해보면, 후기 탈구에 비해 조기 탈구에서 낭외탈구 비율이 높았고, 백내장수술 시간이 길었으며 백내장수술 시의 나이가 많았다. 이는 노화로 인한 소대 약화 및 진행된 백내장으로 인해 수술의 난이도가 높아진 것이 조기 탈구에 영향을 미칠 수 있을 것으로 보이며 예상대로 조기 탈구에서 수술 중 발생한 합병증(섬모체소대 약화, 전방 유리체절제술)의 비율도 유의하게 높았다. 수정체초음파유화술로 백내장수술을 시행한 이후 발생한 조기 탈구는 총 6안이었는데, 1안을 제외하고는 백내장수술 중 합병증이나 기존에 알려져 있던 탈구의 위험인자가 존재하였다. 이는 조기의 탈구가 수술 전, 수술 중 발생한 섬모체소대의 손상과 후낭파열 등 수술 중 발생한 합병증에 의해 주로 발생한다고 발표한 이전 연구들과 일치하는 결과이다.5,6 반면 후기 탈구의 경우 총 62안 중 18안(29.03%)은 술 중 합병증이 보고되었으나 44안(70.97%)에서는 합병증이 보고되지 않았다. 합병증은 보고되지 않았어도 수술이 어렵게 진행되면서 수정체낭이나 섬모체소대에 스트레스를 주었을 가능성에 대해서도 확인해보기 위해 수정체유화술 중 합병증이 보고되지 않은 44안에서 백내장수술 시간과 수술 이후 탈구까지 걸린 시간을 분석해보았으나 역시 통계적으로 유의한 결과를 얻을 수 없었다. 또한 정상 대조군과의 수술 시간의 차이를 확인하기 위해 본원에서 진행한 수정체초음파유화술 중 합병증이 보고되지 않은 비탈구안 44안을 무작위로 뽑아 분석한 결과에서 백내장수술 시간은 비탈구안이 탈구안에 비해 다소 짧았으나 통계적으로 유의한 차이는 없었다. 술자 간에 수술 시간의 차이가 있으므로 이를 보정하기 위해 수술자별로 탈구안과 비탈구안의 수술 시간을 분석했을 때에도 후기 탈구와 비탈구안은 백내장수술 시간에서 차이를 보이지 않았다. 위의 비교 분석 결과로 미루어볼 때 후기 탈구의 발생은 조기 탈구와는 달리 수술 시간이나 수술 합병증 등의 수술 관련 요인보다는 환자의 선행 요인(거짓 비늘증후군, 아토피, 급성 폐쇄각녹내장)이 더 많은 영향을 미치는 것으로 생각된다.
본 연구에서 백내장수술 이후 탈구가 진단되기까지의 기간은 평균 8년 4.2개월로, 이는 6.9-8.5년으로 보고되었던 이전 다른 연구들과 유사하다.1,3,10,13 수술 이후 탈구되기까지의 기간이 유리체절제술과 백내장동시수술을 시행한 경우가 가장 짧고 수정체낭외 백내장적출술이 가장 기간이 길었지만 통계적으로 유의한 차이는 보이지 않았다. 통계적으로 유의하지는 않았으나 유리체절제술과 백내장동시수술을 시행한 눈이 수정체초음파유화술을 시행한 경우보다 탈구 발생률이 높은 경향을 보였다. 또한 탈구안 중 5.6%가 백내장수술 전 유리체절제술을 시행하였으며 3%가 백내장수술 후 유리체절제술을 시행한 눈이었다. 유리체가 수정체를 지지함으로써 인공수정체 탈구를 예방해 줄 수 있을 것으로 생각되는데, 유리체절제술이 되어 있는 경우, 혹은 유리체절제술 동시수술이 실제 인공수정체 탈구를 더 일으킬 수 있는지를 다룬 연구는 적다. 하지만 몇몇 문헌에서 유리체절제술을 시행할 경우 유리체의 후방 지지력이 없어져 탈구의 발생률이 높아진다고 보고한 바가 있다.1,9,11,19,23 본 연구에서도 후기 탈구에서 조기 탈구에 비해 유리체절제술 이력이 있는 경우가 더 많이 발견되는 경향이 있으나 그 수가 적어 통계적으로 유의하진 않았다. 추후에 더 많은 환자를 대상으로 한 연구가 필요할 것으로 생각된다.
양안 인공수정체 탈구 환자는 7명, 10안이었으며 단안 탈구보다 백내장수술 당시의 나이가 유의하게 적었고, 양안 탈구 10안 모두 후기 및 낭내탈구로 분류되었다. 기저 질환은 색소망막염 1명, 망막박리 2명, 고도근시 1명이었다. 양안 탈구에 대한 연구가 많지 않으나 몇몇 증례보고에서 거짓 비늘증후군, 색소망막염, 포도막염, 뇌회형맥락막망막위축을 동반한 양안 인공수정체 탈구가 알려진 바 있으며 이는 백내장수술 후 전낭수축의 악화 및 섬모체소대의 불안정성과 연관이 있을 것으로 사료된다.24-29
본 연구는 단일 병원에서 백내장수술을 하고 그 기록이 남아있는 환자를 대상으로 진행하였다. 따라서 백내장수술 당시의 기록 확인이 가능하고 임상데이터 분석시스템인 CDW를 이용하여 백내장수술 시간, 수술한 의사 등 인공수정체 탈구에 연관될 가능성이 있는 수술 관련 인자들에 대한 분석이 가능하였다는 데에 강점이 있다. 그 외에도 수술자에 따라 탈구 유병률의 차이, 양안 탈구에 대한 위험인자, 수정체낭외 백내장적출술, 수정체초음파유화술, 유리체절제술과 백내장동시수술 등 다양한 수술 후의 탈구 빈도와 위험요인을 분석하였다는 점에서 의미가 있다. 하지만 환자 수가 적고 후향적 연구 구조에서 오는 한계점이 있다. CDW를 이용한 분석이므로 본원에서 백내장수술 시행 이후 타원에서 탈구를 진단받았을 경우 통계에 누락되었을 가능성이 있다. 또한 유리체절제술 동반 백내장수술의 경우 백내장수술 시간과의 연관성 조사에서 제외되었는데 이러한 점이 결과에 영향을 미칠 수 있다. 본 연구에서 의미있게 다뤄진 인자들을 바탕으로 인공수정체 탈구의 위험인자에 대한 분석 및 이를 임상에 적용하기 위해서는 더 많은 환자를 포함하는 다기관 후속 연구가 필요할 것이다.
요약하면 백내장수술 중 합병증이 발생하고, 백내장수술 시간이 길수록 조기 탈구가 많이 발생하므로 수술 후 3개월간 주의가 필요하며, 후기 탈구는 수술 관련 인자보다는 외상, 포도막염, 후낭절개술, 긴 안구길이, 유리체절제술 등의 선행 요인이 더 관련 있으므로 수술이 원활하게 진행되었더라도 위험인자가 있는 경우 후기 탈구의 위험성을 인지하고 지속적인 주의가 필요할 것이다. 유리체절제술 이력 및 유리체절제술과 백내장동시수술은 통계적으로 유의하진 않았으나 조기 탈구보다는 후기 탈구와 연관이 있어 보여 이에 대해서는 후속 연구가 필요할 것으로 생각된다.
Figure 1.
The distribution of eyes with dislocated intraocular lens according to the time length from cataract surgery to dislocation.

Figure 2.
Linear regression analysis showing duration of the surgery (minute) and period from the surgery to dislocation in patient diagnosed intraocular lens dislocation after uneventful phacoemulsification (n = 44).
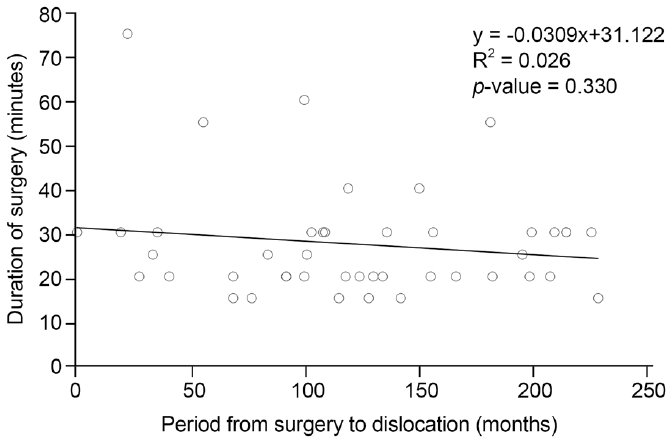
Table 1.
Baseline characteristics of patient with IOL dislocation (n = 71) compared with patients with early IOL dislocation (n=9), and late IOL dislocation (n = 62)
| Characteristic | Total (n = 71) | Early IOL dislocation* (n = 9; 12.7%) | Late IOL dislocation (n = 62; 87.3%) | p-value† | |
|---|---|---|---|---|---|
| Sex, male | 55 (77.5) | 7 (77.8) | 48 (77.4) | 0.203 | |
| Age (years) | 63.25 ± 10.80 | 67.56 ± 14.63 | 62.63 ± 10.13 | 0.238 | |
| Eye, Rt. | 36 (52.1) | 5 (55.6) | 31 (51.6) | 0.555 | |
| Bilateral IOL dislocation‡ | 9 (10.29) | 0 | 7 (11.9) | 0.352 | |
| Period from cataract surgery to dislocation (months) | 101.39 ± 67.65 | 1.11 ± 2.32 | 115.95 ± 59.59 | 0.000 | |
| Subluxation site | 0.068 | ||||
| Inferior | 14 (19.7) | 0 | 14 (22.6) | ||
| Superior | 1 (1.4) | 0 | 1 (1.6) | ||
| Temporal | 3 (4.2) | 2 (22.2) | 1 (1.6) | ||
| Nasal | 2 (2.8) | 0 | 2 (3.2) | ||
| Anterior captured | 2 (2.8) | 0 | 2 (3.2) | ||
| Dropped IOL | 27 (38.0) | 2 (22.2) | 20 (32.3) | ||
| N/A | 22 (31.0) | 5 (55.6) | 22 (35.5) | ||
| Dislocation type | 0.024 | ||||
| In-the-bag | 65 (91.5) | 6 (66.7) | 59 (95.2) | ||
| Out-of-the-bag | 6 (8.5) | 3 (33.3) | 3 (4.8) | ||
| Trauma history | 5 (7.0) | 0 (0.0) | 5 (8.1) | 0.497 | |
| Atophic dermatitis | 1 (1.4) | 0 (0.0) | 1 (1.6) | 0.873 | |
| Ophthalmic conditions | |||||
| Normal tension glaucoma | 6 (8.5) | 0 (0.0) | 6 (9.7) | 0.429 | |
| Acute angle closure glaucoma | 1 (1.4) | 0 (0.0) | 1 (1.6) | 0.873 | |
| Retinal detachment | 8 (11.3) | 1 (11.1) | 7 (11.3) | 0.734 | |
| Uveitis | 1 (1.4) | 0 (0.0) | 1 (1.6) | 0.873 | |
| Pseudoexfoliation | 1 (1.4) | 1 (11.1) | 0 (0.0) | 0.130 | |
| High myopia | 9 (12.7) | 0 (0.0) | 9 (14.5) | 0.272 | |
| Traumatic cataract | 1 (1.4) | 1 (11.1) | 0 (0.0) | 0.127 | |
| Nd:YAG capsulotomy | 6 (8.5) | 1 (11.1) | 5 (8.1) | 0.571 | |
| Axial length (mm) | 24.69 ± 2.28 | 23.87 ± 0.71 | 24.81 ± 2.40 | 0.253 | |
| Pre/post cataract vitrecotmy | 7 (9.8) | 0 (0.0) | 7 (11.3) | 0.288 | |
Table 2.
Cataract intraoperative characteristics of patient with IOL dislocation (n = 69) compared with patients with early IOL dislocation (n = 9), and late IOL dislocation (n = 60)
| Characteristic | Total (n = 71) | Early IOL dislocation* (n = 9; 13.0%) | Late IOL dislocation (n = 62; 87.3%) | p-value† | |
|---|---|---|---|---|---|
| Age,when cataract op (years) | 54.77 ± 12.82 | 67.44 ± 14.66 | 52.94 ± 11.55 | 0.001 | |
| Methods of cataract surgery | 0.110 | ||||
| ECCE | 7 (9.9) | 0 (0.0) | 7 (11.3) | ||
| Phacoemulsification | 59 (83.1) | 7 (77.8) | 52 (83.9) | ||
| Combined vitrectomy and cataract surgery | 5 (7.0) | 2 (22.2) | 3 (4.8) | ||
| IOL materials | 0.257 | ||||
| Hydrophilic acryl | 51 (71.8) | 9 (100) | 42 (67.7) | ||
| PMMA | 5 (7.0) | 0 (0.0) | 5 (8.1) | ||
| Silicone | 8 (11.3) | 0 (0.0) | 8 (12.9) | ||
| Hydrogel | 7 (9.9) | 0 (0.0) | 7 (11.3) | ||
| IOL piece | 0.139 | ||||
| Single-piece | 49 (67.6) | 8 (88.9) | 40 (64.5) | ||
| Three-piece | 23 (32.4) | 1 (11.1) | 22 (35.5) | ||
| Duration of cataract surgery (minutes)‡ | 33.77 ± 19.45 | 65.71 ± 21.88 | 29.91 ± 15.29 | 0.000 | |
| Intraoperative complication during cataract surgery | |||||
| IOL in sulcus | 5 (7.0) | 2 (22.2) | 3 (4.8) | 0.117 | |
| Zonular dialysis, weakness | 14 (19.7) | 5 (55.6) | 9 (14.5) | 0.012 | |
| PCR | 4 (5.6) | 2 (22.2) | 2 (3.2) | 0.076 | |
| Small pupil | 1 (1.4) | 1 (11.1) | 0 (0.0) | 0.127 | |
| Anterior vitrecotmy | 9 (12.7) | 4 (44.4) | 5 (8.1) | 0.012 | |
| Surgeon of cataract | 0.294 | ||||
| Retina specialist | 43 (60.6) | 7 (77.8) | 36 (58.1) | ||
| Glaucoma specialist | 21 (29.6) | 1 (11.1) | 20 (32.3) | ||
| Cornea specialist | 3 (4.2) | 0 (0.0) | 3 (4.8) | ||
| Strabismus specialist | 2 (2.8) | 0 (0.0) | 2 (2.8) | ||
| Resident | 2 (2.8) | 1 (11.1) | 1 (1.6) | ||
Table 3.
Comparison of IOL dislocation prevalence with surgical method
| Total* (n = 7,918) | Phacoemulsification (n = 7,105) | ECCE (n = 10) | Combined vitrectomy and cataract surgery (n = 793) | p-value† | |
|---|---|---|---|---|---|
| Dislocation | 23 | 20 (0.281) | 0 (0.000) | 3 (0.378) | 0.878 |
Table 4.
Surgery time of late dislocated eyes after uneventful phacoemulsification compared with non-dislocated after uneventful phacoemulsification dividing by surgeons
| Surgeon A (n = 14) | Surgeon B (n = 9) | Surgeon C (n = 7) | Surgeon D (n = 4) | p-value* | |
|---|---|---|---|---|---|
| Surgery time of dislocated eyes (n = 34) | 21.79 ± 5.04 | 33.89 ± 13.41 | 22.14 ± 8.09 | 20.75 ± 1.50 | 0.010 |
| Surgery time of non-dislocated eyes (n = 34)† | 21.57 ± 4.63 | 29.44 ± 10.74 | 22.29 ± 3.86 | 23.00 ± 2.45 | 0.054 |
| p-value* | 0.908 | 0.449 | 0.967 | 0.168 |
REFERENCES
1) Hayashi K, Hirata A, Hayashi H. Possible predisposing factors for in-the-bag and out-of-the-bag intraocular lens dislocation and outcomes of intraocular lens exchange surgery. Ophthalmology 2007;114:969-75.


2) Stark WJ Jr, Maumenee AE, Datiles M, et al. Intraocular lenses: complications and visual results. Trans Am Ophthalmol Soc 1983;81:280-309.


3) Southwick PC, Olson RJ. Shearing posterior chamber intraocular lenses: five-year postoperative results. J Am Intraocul Implant Soc 1984;10:318-23.


4) Kratz RP, Mazzocco TR, Davidson B, Colvard DM. The Shearing intraocular lens: a report of 1,000 cases. J Am Intraocul Implant Soc 1981;7:55-7.


5) Krepste L, Kuzmiene L, Miliauskas A, Januleviciene I. Possible predisposing factors for late intraocular lens dislocation after routine cataract surgery. Medicina (Kaunas) 2013;49:229-34.

6) Boke WR, Kruger HC. Causes and management of posterior chamber lens displacement. J Am Intraocul Implant Soc 1985;11:179-84.


7) Fernandez-Buenaga R, Alio JL, Perez-Ardoy AL, et al. Late in-thebag intraocular lens dislocation requiring explantation: risk factors and outcomes. Eye (Lond) 2013 27:795-801. quiz 2.



8) Fujikawa A, Mohamed YH, Kinoshita H, et al. Spontaneous dislocation of the posterior chamber intraocular lens. Int Ophthalmol 2018;38:1111-7.


9) Matsumoto M, Yamada K, Uematsu M, et al. Spontaneous dislocation of in-the-bag intraocular lens primarily in cases with prior vitrectomy. Eur J Ophthalmol 2012;22:363-7.


10) Jakobsson G, Zetterberg M, Lundstrom M, et al. Late dislocation of in-the-bag and out-of-the bag intraocular lenses: ocular and surgical characteristics and time to lens repositioning. J Cataract Refract Surg 2010;36:1637-44.


11) Davis D, Brubaker J, Espandar L, et al. Late in-the-bag spontaneous intraocular lens dislocation: evaluation of 86 consecutive cases. Ophthalmology 2009;116:664-70.


12) Pueringer SL, Hodge DO, Erie JC. Risk of late intraocular lens dislocation after cataract surgery, 1980-2009: a population-based study. Am J Ophthalmol 2011;152:618-23.



13) Subasi S, Yuksel N, Karabas VL, Yilmaz Tugan B. Late in-the-bag spontaneous IOL dislocation: risk factors and surgical outcomes. Int J Ophthalmol 2019;12:954-60.


14) Klysik A, Kaszuba-Bartkowiak K, Jurowski P. Axial length of the eyeball is important in secondary dislocation of the intraocular lens, capsular bag, and capsular tension ring complex. J Ophthalmol 2016;2016:6431438.



15) Steeples LR, Jones NP. Late in-the-bag intraocular lens dislocation in patients with uveitis. Br J Ophthalmol 2015;99:1206-10.


16) Gimbel HV, Condon GP, Kohnen T et al. Late in-the-bag intraocular lens dislocation: incidence, prevention, and management. J Cataract Refract Surg 2005;31:2193-204.


17) Masket S, Bostanci Ceran B, Fram NR. Spontaneous dislocation of posterior chamber intraocular lenses (PC IOLs) in patients with retinitis pigmentosa - case series. Saudi J Ophthalmol 2012;26:61-5.



18) Yamazaki S, Nakamura K, Kurosaka D. Intraocular lens subluxation in a patient with facial atopic dermatitis. J Cataract Refract Surg 2001;27:337-8.


19) Yasuda A, Ohkoshi K, Orihara Y, et al. Spontaneous luxation of encapsulated intraocular lens onto the retina after a triple procedure of vitrectomy, phacoemulsification, and intraocular lens implantation. Am J Ophthalmol 2000;130:836-7.


20) Su WW, Chang SH. Spontaneous, late, in-the-bag intraocular lens subluxation in a patient with a previous acute angle-closure glaucoma attack. J Cataract Refract Surg 2004;30:1805-7.


21) Lee GI, Lim DH, Chi SA, et al. Risk factors for intraocular lens dislocation after phacoemulsification: a nationwide population-based cohort study. Am J Ophthalmol 2020;214:86-96.


22) Dabrowska-Kloda K, Kloda T, Boudiaf S, et al. Incidence and risk factors of late in-the-bag intraocular lens dislocation: evaluation of 140 eyes between 1992 and 2012. J Cataract Refract Surg 2015;41:1376-82.


23) Yoon MJ, Hyun J, Lim DH, et al. Predisposing factors and surgical outcomes of intraocular lens dislocation after phacoemulsification. J Korean Ophthalmol Soc 2016;57:36-42.

24) Østern AE, Sandvik GF, Drolsum L. Late in-the-bag intraocular lens dislocation in eyes with pseudoexfoliation syndrome. Acta Ophthalmol 2014;92:184-91.


25) Bhattacharjee H, Saxena RK, Medhi J. Bilateral spontaneous anterior dislocation of intraocular lens with the capsular bag in a patient with pseudoexfoliation. Indian J Ophthalmol 2015;63:796-8.



26) Rutner D, Madonna RJ. Spontaneous, bilateral intraocular lens dislocation in a patient with exfoliation syndrome. Optometry 2007;78:220-4.


27) Lee HJ, Min SH, Kim TY. Bilateral spontaneous dislocation of intraocular lenses within the capsular bag in a retinitis pigmentosa patient. Korean J Ophthalmol 2004;18:52-7.


-
METRICS

- Related articles
-
Incidence Rate and Risk Factors of Intraocular Lens Dislocation in South Korea2024 March;65(3)
A Case Exhibiting Late, Postoperative, Toric Intraocular Lens Rotation2022 December;63(12)
Clinical Outcomes of Diffractive Aspheric Trifocal Intraocular Lens Implantation.2018 February;59(2)




 PDF Links
PDF Links PubReader
PubReader ePub Link
ePub Link Full text via DOI
Full text via DOI Download Citation
Download Citation Print
Print