안와골절 이후 안와기종과 함께 악화된 외상시신경병증 1예
Traumatic Optic Neuropathy Aggravated by Orbital Emphysema after Orbital Fracture
Article information
Abstract
목적
안와골절 환자에서 안와기종과 함께 악화된 외상시신경병증 1예를 보고하고자 한다.
증례요약
특이병력이 없는 19세 남성이 우측 안와상연 둔상 이후 우측 안와골절로 내원하였다. 컴퓨터단층촬영검사(computed tomography, CT)에서 하내측 지주를 포함한 우측 안와 내하벽골절이 관찰되었다. 교정시력 우안 0.4, 좌안 1.0, 안압은 우안 15 mmHg, 좌안 18 mmHg이었다. 우안의 하전 및 외전장애가 관찰되었고, 상대구심동공운동장애(relative afferent pupillary defect, RAPD)는 확실하지 않았다. 안저검사에서는 황반부 이측의 망막진탕 외 특이 소견은 관찰되지 않았다. 외상 12시간째 우안 시력이 빛인지로 감소하였다. 명확한 RAPD와 함께 안저촬영과 optical coherence tomography에서 우안 시신경유두부종이 관찰되었고, 초기 CT에서 관찰되지 않았던 안와 내 공기음영이 시신경과 인접하여 관찰되었다. 3일간 고용량 스테로이드 정맥주사 후 안와감압을 위한 우안 가쪽눈구석절개술과 가쪽눈구석인대절단술을 하였으나 시력은 안전수지 이상으로 개선되지 않았다.
결론
안와기종으로 인한 안와내압의 증가와 울혈이 기존의 외상시신경병증을 악화시킬 가능성을 인지하고, 이에 대한 주의깊은 관찰이 필요하다.
Trans Abstract
Purpose
To report a case of traumatic optic neuropathy aggravated by orbital emphysema after an orbital fracture.
Case summary
A 19-year-old man with no specific medical history was referred for a right orbital fracture caused by blunt trauma to the supraorbital rim of the right eye. Computed tomography (CT) showed a right orbital fracture involving the inferomedial wall and inferomedial strut. The corrected visual acuity was 0.4 in the right eye (RE) and 1.0 in the left and the intraocular pressure was 15 and 18 mmHg, respectively. Restriction on downgaze, abduction, and an indefinite relative afferent pupillary defect (RAPD) were observed in the RE. Fundus exam was non-specific other than commotio retinae on the temporal side of the macula in the RE. After 12 hours post trauma, the visual acuity of the RE had decreased to light perception. Definite RAPD was observed with optic disc swelling on the fundus photo and optical coherence tomography. Orbital CT showed air shadows, which were not seen on the initial evaluation, adjacent to the optic disc. We diagnosed traumatic optic neuropathy aggravated by orbital emphysema. High-dose intravenous steroid was given for 3 days. Despite a lateral canthotomy and cantholysis to decompress the right orbit, visual acuity did not improve above counting fingers.
Conclusions
Increased intraorbital pressure and congestion caused by orbital emphysema may exacerbate traumatic optic neuropathy. Therefore, close observation is required.
외상시신경병증은 두부의 둔상 혹은 안구의 관통상 이후 발생하는 시신경 손상으로, 두부의 외상 후에 0.5-5%의 빈도로 외상시신경병증이 발생하는 것으로 알려져 있다[1-3]. 외상시신경병증은 발생 기전과 손상 위치에 따라 분류된다. 직접 시신경병증은 골절에 의한 뼈 조각 또는 안구 내 이물 등에 의해 직접적인 시신경 절단이나 손상이 발생한 경우, 간접 시신경병증은 직접적인 시신경의 손상 없이 외상으로 인한 안구의 움직임이나 주변 뼈 구조물을 통한 시신경의 압박, 주변 혈관 절단이나 시신경관 내 부종에 의해 유발된다.
간접 외상시신경병증에서 시신경 손상은 시신경유두, 안구 내, 안와 내, 시신경관내와 두개 내 어느 부분에서나 발생할 수 있으며, 이 중 발생 빈도는 시신경관내 손상이 71.4%로 가장 흔한 것으로 알려져 있다[4]. 간접 외상시신경병증을 특히 잘 유발하는 두부 외상부위는 안와상연(superior orbital rim)과 앞머리뼈우묵(anterior cranial fossa)이며, 이 부위로 가해진 힘이 안와첨과 시신경관으로 전달되면서 시신경의 부종이 유발되고 시신경유두로 혈액을 공급하는 짧은후섬모체동맥(short posterior ciliary arteries)의 허혈이 발생하는 경우 시신경병증이 발생한다[2-7]. 간접 외상시신경병증에서 시신경 변화는 시신경 부종 양상으로 발생하는 것은 드문 것으로 보고되고 있으며, 주로 외상 후 4-6주까지 서서히 진행하는 시신경 위축의 형태로 나타난다[8]. 또한 외상시신경병증이 지연성으로 발생하는 경우는 10% 미만인 것으로 보고된다[9].
안와기종은 주로 코곁굴을 포함한 안와골절에서 동반되는데, 공기가 안와 내로 들어간 이후 안와 내 조직이 공기의 출구를 막아 발생한다. 증상이 경미하고 주로 2주 이내 안와 내 공기가 소실되는 경우가 대부분이지만, 급성 구획증후군이나 안와의 연조직염으로 인한 간접적인 압박 시신경병증이 발생해 시력의 소실을 일으킬 수 있다[10,11]. 이와 상반되게 2004년에 Sarkies [5]는 안와기종에 의한 시신경 손상을 시신경탈출, 시신경절단, 시신경집출혈 그리고 안와출혈과 함께 임상 및 영상검사를 통해서 인지되는 직접 시신경 손상의 한 종류로 분류하기도 하였다. 그는 안와기종의 경우 코곁굴의 손상으로 유입된 공기가 ball-valve 효과에 의해 안와에 축적되어 안구돌출을 초래하고 안구와 시신경을 압박함으로써 직접적인 시신경의 손상을 유발할 수 있다고 제시하였다.
이처럼 안와기종은 시신경의 직접 혹은 간접적인 손상을 유발하여 시력이 감소할 수 있는 임상적으로 중요한 징후이며, 본 저자들은 안와골절 이후 발생한 경미한 외상시신경병증이 안와기종의 형성과 함께 지연성으로 악화된 증례를 경험하였기에 이를 보고하고자 한다.
증례보고
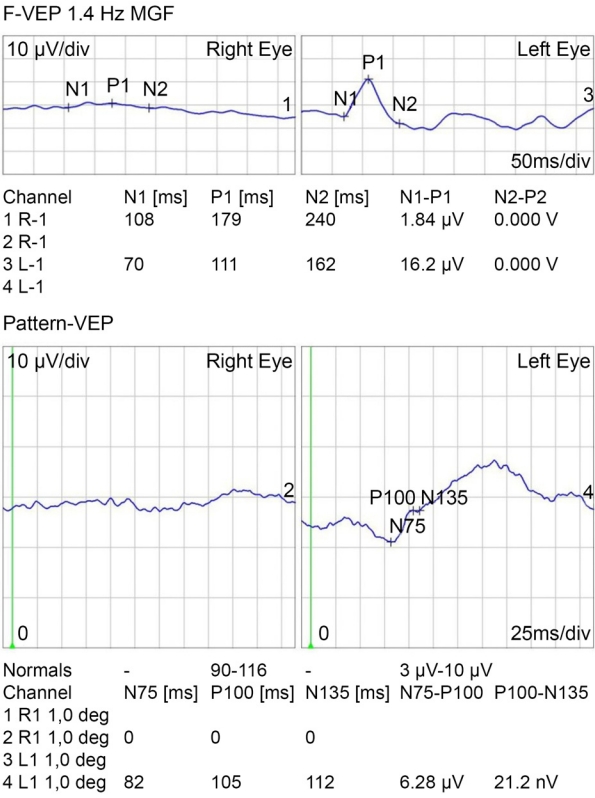
특이 기왕력이 없는 19세 남성이 우측 안와상연의 둔상 이후 발생한 우측 안와주위 통증과 구역감을 주소로 내원하였다. 시진에서 우측 안와 주위에 외상으로 발생한 찰과상 및 경미한 부종이 관찰되었으며, 우측 코안 출혈은 지혈된 상태였다. 외상 후 3시간째 응급실에서 시행한 안와 전산화단층촬영(computed tomography, CT)에서 우측 안와의 지주를 포함한 하내측 벽의 골절이 관찰되었다(Fig. 1A). 교정시력은 우안에서 0.4, 좌안에서 1.0으로 측정되었으며, 안압은 우안 15 mmHg, 좌안 18 mmHg로 측정되었다. 정면 주시 시 우안이 바깥쪽, 위쪽으로 편위되어 있었으며 외안근 운동 평가에서 우안의 하전장애와 경도의 외전장애가 관찰되었다. 세극등검사에서 우안의 결막하출혈, 부분층 결막열상과 우안의 1-3시 방향에서 동공조임근의 파열이 관찰되었다. 우측 대광반사가 수축과 이완을 반복하며 좌측에 비해 지연되어 있었고, 상대구심동공운동장애(relative afferent pupillary defect, RAPD)는 명확하지 않았다. 안저 검사에서 황반부 이측의 망막진탕 이외 특이 소견은 없었으며, 안구광학단층촬영(optical coherence tomography, OCT)에서도 특이 소견은 없었다(Fig. 2A, B). 외상 6시간째 우측 코안 재출혈이 발생하여 코안에 epinephrine (Bosmin®; Jeil Pharmaceutical Co., Ltd., Seoul, Korea)를 적신 거즈 패킹을 시행하였다. 외상 12시간 후 환자의 교정시력은 우안에서 빛인지로 급격하게 감소하였다. 안저검사에서 기존에 관찰되지 않았던 우측 시신경유두부종이 관찰되었으며, OCT에서 우측 시신경유두주위 망막신경섬유층(retinal nerve fiver layer, RNFL)의 두께가 110 μm로, 좌측의 91 μm에 비해 증가되어 있었다(Fig. 2C). 외상시신경병증으로 진단하고 외상 16시간째 methylprednisolone (METHYSOL®; Reyon Pharm Co., Ltd., Seoul, Korea) 1 g 정맥 내 투여를 시작하였다. 고용량 스테로이드 정맥 투여 2일째 우측 안압이 20 mmHg 이상으로 상승하였다.
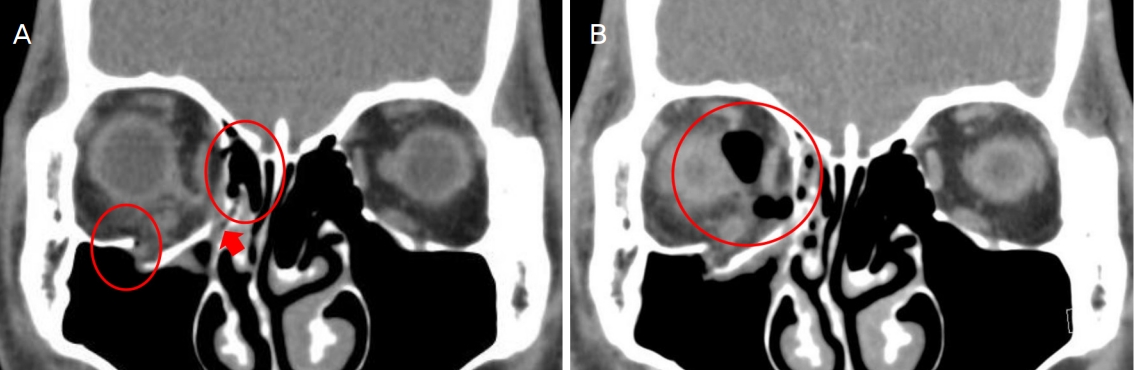
Orbit computed tomography (CT) after trauma. (A) Orbit CT showed right orbital wall fracture involving inferomedial wall (red circles) and inferomedial strut (red arrow) at 3 hours after trauma. (B) Orbital emphysema has aggravated (red circle) after 2 days.
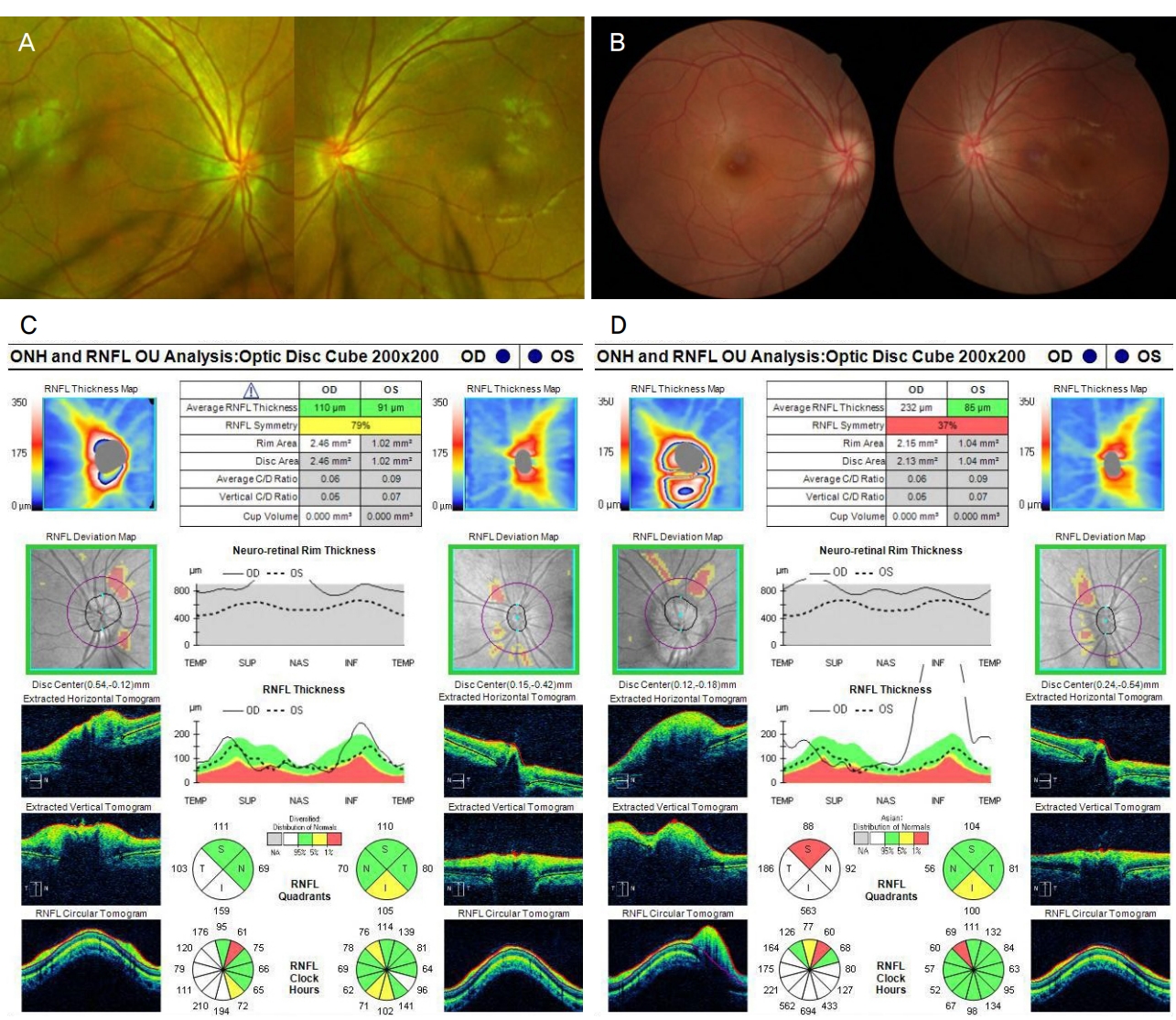
Fundus photo and Optical coherence tomography (OCT) exam of the right eye. (A) W ide fundus photo showed no definite optic disc swelling on the right eye at the initial visit. (B) Fundus photo showed swelling and paleness of right optic disc 1 day after trauma. (C) OCT showed increased peripapillary retinal nerve fiver layer (RNFL) thickness of the right eye and low cup to disc ratio of both eyes. (D) Peripapillary RNFL thickness of the right eye increased 3 days after trauma. OD = oculus dexter; OS = oculus sinister; TEMP = temporal; SUP = superior; NAS = nasal; INF = inferior.
스테로이드 치료 기간 동안 brimonidine (Alphagan®; Allergan Korea Ltd., Seoul, Korea), betaxolol (BETOPTIC-S®; Novartis Korea, Seoul, Korea), brinzolamide (ELAZOP®; Novartis Korea)을 점안하였으며 ginko extract (Ginexin®; SK Chemicals Life Science, Seongnam, Korea)을 함께 복용하였다. 매일 안저검사와 OCT를 통해 시신경유두주위 RNFL의 부종을 추적하였다. 시신경유두주위 RNFL의 두께가 외상 후 2일, 3일째 각각 163 μm, 232 μm로 시간이 지남에 따라 증가하는 양상을 보였다(Fig. 2). 스테로이드 치료를 시작한 3일째 시행한 안와 CT에서 초기 평가에서는 관찰되지 않았던 공기음영이 우측 안와 내 시신경 주변에서 관찰되었다(Fig. 1B). 형광안저혈관조영검사에서 우측 중심 망막동맥과 유두주위 맥락막 형광충만 시작시간이 각각 20.99초, 20.57초로 지연되어 있었다(Fig. 3). 시유발전위검사에서 우안에서 의미 있는 파형이 관찰되지 않았다(Fig. 4). 안와 내 감압을 위해 우안 가쪽눈구석절개술 및 가쪽눈구석인대절단술을 시행하고, 절개부위를 개방한 상태로 경과 관찰하였으나 공기 음영이 현저하게 감소하지는 않았다. 3일간의 고용량 스테로이드 정맥 내 주입을 완료한 다음날부터 경구 prednisolone (Solondo®; Yuhan Co., Seoul, Korea) 40 mg (0.6 mg/kg)을 6일 동안 복용하였다. 외상 후 9일째 우측 시신경유두부종과 시신경유두주위 RNFL 두께가 감소하는 양상을 보였고, 우안 교정시력이 불빛인지에서 안전수지로 상승하였으나 그 이상의 시력 개선은 없었다. 연고지 관계로 전원 이후 추적이 소실되었다.
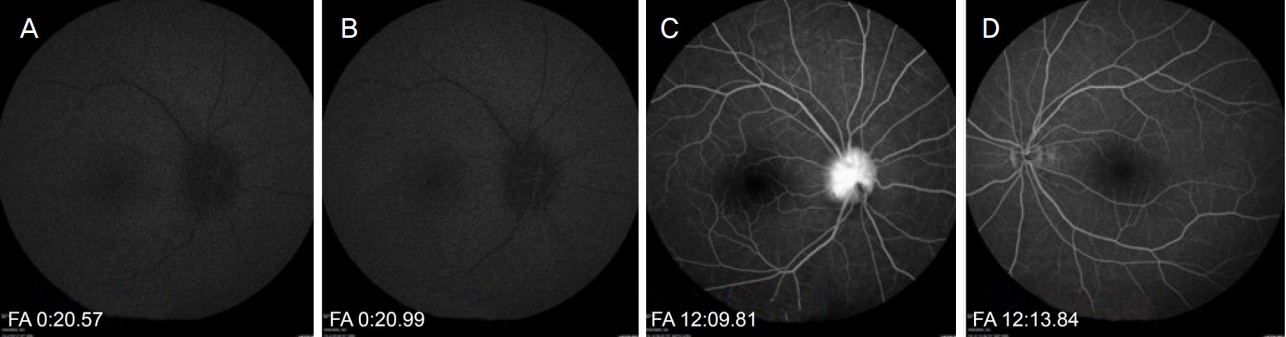
Fluorescence angiography findings central retinal artery and peripapillary choroid were not filled till 20 seconds after the injection of fluorescent contrast media. (A) The initiation time of the filling of the peripapillary choroid was 20.57 seconds. (B) Central retinal artery filling was initiated at 20.99 seconds after injection. (C) Hyperfluorescence of the right optic disc was observed even till 12 minutes from an injection of media. (D) At a similar time, no hyperfluorescence of the left optic disc was observed compared to the right. FA = fluorescein angiography.
고 찰
외상 시 안와상연에 가해진 충격이 안와첨과 시신경관으로 전달되면 망막신경절세포의 축삭으로 가해진 전단력(shearing force)에 의해 유발된 염증 반응으로 시신경 부종, 혈관기능의 감소와 시신경유두로의 혈액순환이 감소하게 되면서 망막허혈과 세포사멸이 발생하여 시신경병증으로 진행된다[2-6,12]. 본 증례에서는 초기 안저검사에서 시신경변화가 관찰되지 않았고 초기 시력이 0.4로 비교적 양호하였으나, 9시간 이내 빛인지로 시력이 급격히 저하되고 시신경 유두부종이 관찰되었다.
시신경 손상을 가장 많이 받는 부위는 시신경관내로 알려져 있는데, 이 부위는 고정되어 있어 골절 등으로부터 전달되는 힘에 의해 시신경이 약간만 변형되어도 시신경을 압박하고 시신경으로의 혈액공급에 장애를 초래할 수 있다[4,8] 이로 인해 외상시신경병증의 일부에서 시신경부종이 나타날 수 있는데, Goldenberg-Cohen et al [8]의 후향적 분석에 의하면 40명의 외상시신경병증 환자 중 6명(15%)에서 시신경 부종이 관찰되었음을 보고되었다. 본 증례에서는 초기 평가에서 명확하게 관찰되지 않았던 RAPD, 시신경유두부종과 RNFL 두께의 증가가 외상 12시간째 관찰되었다. 초기평가에서 관찰되지 않았던 안와기종이 시력저하를 인지한 이후 시행한 CT에서 관찰되었다. 안와골절과 관계된 안와기종은 주로 코곁굴의 손상, 특히 내벽의 손상 시 많이 발생한다고 알려져 있고, 점막의 손상과 갑작스러운 코내 압의 증가와도 관계가 있다고 보고된다[10,11]. Ball-valve 기전에 의해 밖으로 빠져나오지 못하고 축적되는 안와 내 공기에 의해 발생한다고 보고되며, 안와골절의 약 50% 정도에서 관찰된다[13,14]. 안와골절 이후 발생한 대부분의 안와기종은 대개 2주 내 호전되며 양호한 경과를 보이지만, 일부에서 안와 내 압력을 증가시키고 이차적으로 시신경과 망막의 허혈을 유발하는 것으로 알려져 있다[10,11]. 또한 안와기종에 의해 중심망막동맥폐쇄가 유발되는 경우 심각한 시력 저하가 발생할 수 있다[12-17].
중심망막동맥의 경우 시신경관에서 시신경의 아래쪽 경로를 통해 들어와 시신경을 따라 주행하면서, 이후 시신경과 시신경집 사이를 통과한다. 안구의 약 10 mm 뒤쪽에서 시신경으로 들어가 내측망막의 혈액공급을 주로 담당한다. 본 증례에서는 형광안저혈관조영술에서 혈관폐쇄 소견이 관찰되지는 않았으나, 시신경 유두주위 맥락막, 중심망막동맥의 충만지연과 후기 시신경유두 형광누출이 관찰되었다. 이는 지연성으로 발생한 안와기종이 중심망막동맥을 압박함으로써 망막의 허혈을 야기하고, 후섬모체동맥을 동시에 압박하여 시신경유두부종이 발생한 것으로 생각된다[18]. 앞서 보고된 안와기종으로 인해 중심망막동맥이 압박을 받은 경우 시간이 지나면서 악화된 시력이 호전된 경우가 많으나, 본 증례에서는 유두부종의 악화와 함께 시력의 회복을 보이지 못했다[18].
본 증례에서 수직 시신경 유두함몰비는 우안 0.05, 좌안 0.07로 기존 알려진 시신경 유두함몰비의 정상 범위보다 낮은 수치를 보였는데, 시신경으로 유입되는 혈관 허혈의 위험인자로 낮은 시신경 유두함몰비가 알려져 있다[19-21]. Brodsky et al [1]은 시신경 유두함몰비가 0.1-0.2로 작은 환자들에서 외상 이후 시신경 부종의 형태로 나타난 외상시신경병증을 보고한 바 있다. 해당 증례에서는 점안 스테로이드, 조절마비제와 경구 스테로이드 복용 후 RAPD는 지속되었으나 외상 6주-6개월 후 시력은 호전되어 양호한 경과를 보였음을 알 수 있다. 본 증례에서의 낮은 시신경 유두함몰비로 허혈에 취약하였을 것으로 생각해 볼 수 있으며, 지속적인 안와기종의 압박으로 손상이 지속되었을 것으로 생각해 볼 수 있다. 환자는 기존 안와기종 발생 전부터 수상한 시신경의 손상, 안와 내 염증과 함께 해결되지 못한 지속적인 안와기종의 직접적인 혈관압박, 낮은 시신경 유두함몰비 등의 여러 위험 요인들이 동시에 환자의 최종결과에 영향을 줬을 것으로 보인다. 앞서 보고된 증례처럼 양호한 경과를 보일 가능성이 있지만, 추적이 소실되어 장기 예후에 대한 평가에는 어려움이 있다.
외상시신경병증의 치료 효과에 대해서는 명확하게 밝혀진 바가 없으나, 현재로서는 고용량 스테로이드 치료, 안와감압술 등을 고려해 볼 수 있다[9,15,22,23]. 고용량 스테로이드의 용량과 치료 시작시기에 대해서 현재까지도 논쟁이 있다[15,22]. International Optic Nerve Trauma Study [9]에서 스테로이드의 용량과 치료 시작시기에 따른 시력 호전의 차이가 없음을 보고하였고, National Acute Spinal Cord Injury Study III [22]에서는 외상 3-8시간에 투여 시작 후 48시간 지속한 경우의 치료결과가 우수함을 보고하였다. Cook et al [23]는 메타분석을 통해 스테로이드나 안와감압술을 시행한 경우 혹은 두 치료법을 모두 시행한 경우가 둘 중 어떠한 치료를 받지 않은 군보다 회복 비율이 높으나 유의한 차이가 없으며, 회복의 정도는 초기 손상 정도와 관련이 있음을 보고하였다. 본 증례에서 초기평가에서는 심한 시력저하 소견이 아니라 판단하였고, 동공조임근파열로 인해 초기평가 시 대광반사와 RAPD 유무를 동공조임근파열로 인한 비정상 동공 반응과 감별하기 어려웠다. 따라서 초기평가 직후 고용량 스테로이드 치료를 시작하지 않았으나, 외상 12시간째 급격한 시력저하가 발생하였다. 외상 16시간째 고용량 스테로이드 치료를 시행하여 3일간 지속하고 가쪽눈구석절개를 통한 안와감압을 시행하였으나 안전수지 이상으로의 시력 개선은 관찰되지는 않았다.
본 증례의 경우 후섬모체동맥과 중심망막동맥을 압박하는 안와기종을 직접적으로 제거하는 것을 시도해 볼 수도 있었다. 1994년 Hunts et al [16]는 밀대(plunger)를 제거하고 식염수를 담은 주사기로 안와기종을 제거할 수 있다고 소개하였고, 2007년 Singh et al [24]은 아무것도 채우지 않은 빈 주사기로 안와기종을 잘 제거하였다고 보고한 바 있다. 하지만 본 저자들은 환자가 어리고, 기종의 위치가 시신경과 인접하여 있으며, 해부학적으로 접근이 어려운 점을 고려하여 주사기를 이용한 감압술을 시행하지는 않았다. 또한 가쪽눈구석절개를 통한 안와감압으로 안와기종이 호전되어 시신경의 기능이 회복될 것을 기대하였으나 시력의 호전은 없었다.
아직까지 안와기종의 정립된 분류나 그에 대한 정확한 치료의 가이드라인은 없다. 하지만 안와기종이 심각한 안와 내 합병증을 일으킬 수 있다는 것을 염두에 두어야 한다. 안와기종의 압박으로 인한 시신경병증의 소견이 보인다면 안와 내 감압을 유도하는 약물 치료를 시작으로 즉각적인 고용량 스테로이드 치료, 가쪽눈구석절개를 통한 안와감압, 그리고 필요하다면 주사기를 통한 직접적인 안와 기종의 제거까지도 고려할 수 있어야 하겠다.
안와골절과 같은 해부학적 손상이 있는 경우 안와기종으로 인한 안와내압의 증가와 울혈이 외상시신경병증을 유발할 수 있으며, 안와기종이 후섬모체동맥 및 중심망막동맥을 압박할 수 있음을 염두에 두고, 치료 시작시기와 치료 방법에 대한 적절한 판단과 시기능에 대한 면밀한 경과 관찰이 필요하리라 생각된다.
Notes
Conflict of Interest
The authors have no conflicts to disclose.
References
Biography
김태연 / Tae Yeon Kim
부산대학교 의과대학 안과학교실
Department of Ophthalmology, Pusan National University School of Medicine