국내 2형 당뇨병 환자에서 실명 위험 당뇨망막병증의 미래 치료 비용 연구
Estimated Incidence and Projections of Treatment Cost for Vision-threatening Diabetic Retinopathy in Korea
Article information
Abstract
목적
2형 당뇨병 환자에서 실명 위험 당뇨망막병증의 치료 비용을 분석하고, 이를 바탕으로 향후 치료 비용을 예측하고자 한다.
대상과 방법
2006년부터 2017년까지 총 12년간의 국민건강보험공단 청구 자료를 이용하여 실명 위험 당뇨망막병증의 치료 비용을 연도별, 연령별, 성별로 분석하고, 장래미래인구 추계를 바탕으로 2형 당뇨병 유병 인구의 변화에 따른 시술 건수 및 치료 비용을 계산하였다.
결과
12년간의 청구자료를 바탕으로 실명 위험 당뇨망막병증 치료와 관련된 의료 비용을 분석한 결과, 2006년 총 시술 건수 37,634건에서 2017년 96,214건으로 약 2.5배 증가하였고, 요양급여 비용 총액은 2006년 162억 4천 5백만 원에서 2017년 555억 원으로 약 3.4배 증가하였다. 이를 연도별, 연령별, 성별로 분석하였을 때 모두 증가 추세를 보였다. 또한 향후 인구 변화에 따른 시술 건수와 치료 비용의 변화를 추산하였을 때 실명 위험 당뇨망막병증의 시술 건수는 2017년 약 9만 6천 건에서 2030년 22만 건으로 약 2.3배 증가하는 것으로 추계되었다. 이에 따른 치료 비용은 2017년 약 555억 원에서 2030년 약 1,269억 원으로, 129% 증가하는 것으로 예측하였다.
결론
인구의 고령화로 인한 실명 위험 당뇨망막병증 유병자수 증가 및 보험 급여화에 따른 유리체강내 주입술의 빈도 증가로 인해 향후 치료 비용도 증가할 것으로 예측되었다. 따라서 실명 위험 당뇨망막병증의 관리에 필요한 의료 재원과 재정의 확보 및 환자 의료비 경감을 위한 정책 수립이 필요하다.
Trans Abstract
Purpose
To analyze the incidence and treatment costs associated with vision-threatening diabetic retinopathy (VTDR) in type 2 diabetes and to predict future VTDR populations and treatment expenditures.
Methods
Using the data from the National Health Insurance Service from 2006 to 2017, we analyzed VTDR treatment costs by year, sex, and age. Based on the results and changes in future population distributions, we estimated the future number and cost of treatments for VTDR.
Results
The number of treatments increased by 2.5-fold from 37,634 in 2006 to 96,214 in 2017, and treatment costs increased 3.4-fold from $13,528,587 in 2006 to $45,643,561 in 2017. When analyzed by year, age, and sex, all showed an increasing trend. Future number of treatments was estimated to increase from approximately 96,000 in 2017 to 220,000 by 2030 and treatment costs were projected to increase by 129% from about $45,643,561 in 2017 to about $1,043,055,262 by 2030.
Conclusions
As the incidence of VTDR rises due to an aging population and the frequency of intravitreal injections increases due to insurance reimbursement, future treatment expenditures for VTDR are expected to increase as well. Therefore, appropriate policies must be put in place now to secure medical and financial resources to manage VTDR and reduce medical expenditures in the future.
당뇨망막병증(diabetic retinopathy)은 당뇨병 환자에서 발생하는 미세 합병증 중 하나이며 20세 이상 성인에서 시력저하 및 실명의 주 원인이다[1,2]. 실명 위험 당뇨망막병증(vision-threatening diabetic retinopathy, VTDR)은 증식당뇨망막병증(proliferative diabetic retinopathy, PDR)과 당뇨황반부종(diabetic macular edema, DME)을 포함하여 심각한 시력저하를 나타내는 당뇨망막병증을 말한다[3]. 우리나라의 국민건강영양총조사 자료를 이용한 국내 연구들에 따르면, 당뇨병 환자 중 15.8%에서 당뇨망막병증이 관찰되었으며, 이 중 4.6%는 치료가 필요한 실명 위험 당뇨망막병증이 관찰되었다[4].
고령화 및 서구화된 식습관, 생활습관의 변화로 인해 당뇨병 유병 인구가 증가하면서 당뇨망막병증의 유병률도 증가하고 있으며, 이로 인한 의료 비용 부담 역시 늘어날 것으로 보인다[5]. 특히 실명을 유발할 수 있는 다른 안과적 질환들과 달리 당뇨망막병증은 근로 능력이 있는 인구에서 실명의 원인이 되고 있어, 이에 따른 사회 경제적 비용 손실 또한 중요한 문제로 간주되고 있다[6]. 따라서 당뇨망막병증 치료 비용을 분석하여 향후 질병 관리에 필요한 인력 및 비용에 대한 평가 및 이에 대비한 의료 재원과 재정의 확보가 필요할 것이다.
본 연구에서는 2006년부터 2017년까지 총 12년간의 국민건강보험공단 청구 자료를 이용하여 국내 2형 당뇨병 환자에서 실명 위험 당뇨망막병증 치료를 위한 의료 비용 변화 추세를 분석하고자 하였다. 또한 미래 인구 변화에 따른 실명 위험 당뇨망막병증의 유병률 변화와 이에 따른 의료 비용의 변화를 예측하고자 하였다. 단, 본 연구는 실명 위험 당뇨망막병증의 전체 의료 비용 중 치료와 관련된 직접 의료 비용에 대한 분석이며, 보험공단의 청구 자료를 이용하였으므로 급여 항목에 해당하는 비용만 연구하였다는 점에서 비용 해석에 유의하여야 할 것이다.
대상과 방법
본 연구는 국민건강보험공단 자료(https://nhiss.nhis.or.kr)를 이용하여 분석하였으며, 헬싱키선언(Declaration of Helsinki)을 준수하였다. 또한 인증된 연구윤리심의위원회(Institutional review board, IRB)의 심의 면제 승인을 받았다(승인 번호: 2020-03-079).
본 연구에서는 우리나라 전체 인구를 대상으로 하기 위하여 국민건강보험공단 맞춤형 자료를 이용하였다. 2형 당뇨병 환자 중 실명 위험 당뇨망막병증 진단을 받은 환자들을 대상으로 연구를 진행하였다. 이 때, 2형 당뇨병은 International Classification of Diseases (ICD)-10 코드를 기준으로 하여, 하부 코드를 포함한 진단코드 E11 (인슐린-비의존 당뇨병, non-insulin-dependent diabetes mellitus), E12 (영양실조와 관련된 당뇨병, malnutrition-related diabetes mellitus), E13 (기타 명시된 당뇨병, other specified diabetes mellitus) 및 E14 (상세불명의 당뇨병, unspecified diabetes mellitus)를 이용하여 진단하였고, 2형 당뇨병 환자는 “연내 2형 당뇨병을 1회 이상 진단받고 해당 연도에서 당뇨병용제인 경구 혈당강하제나 인슐린을 1회 이상 처방받은 자”로 정의하였다(Appendix Table 1) [7,8]. 또한 실명 위험 당뇨망막병증 환자는 “2형 당뇨병 환자 중 증식당뇨망막병증 혹은 당뇨황반부종으로 관련 시술을 1회 이상 시행 받은 자”로 정의하였다[3]. 여기서 관련 시술이란 S5070 (유리체강내 주입술, intravitreal Injection), S5121 (유리체전절제술, total vitrectomy), S5160 (안저광응고술, panretinal photocoagulation)이 해당한다. 상기 시술들은 경우에 따라 단독 또는 조합으로 시행되었다.
연구를 위해 진료개시일자 기준 2006년 1월 1일부터 2017년 12월 31일 청구 자료를 이용하였으며, 의과 입원 및 의과 외래 청구명세서를 이용하였다. 공단으로부터 제공받은 2006년부터 2017년까지 S5070, S5121, S5160을 처치 받은 환자들의 모든 20명세서에 자격 데이터베이스를 이용하여 연령, 성별이 결측인 자료를 제외하고, ICD-10 코드를 기준으로 하여, 하부 코드를 포함한 진단코드 E10 (인슐린-의존 당뇨병, insulin-dependent diabetes mellitus)를 진단받은 환자들과 20세 미만 및 100세 이상 환자들을 제외하였다. 또한 관측 기간 이전에 시술을 받았을 가능성이 있는 환자들을 제외하였으며, 2006년 이후 실명 위험 당뇨망막병증을 진단받은 환자들을 대상으로 하기 위해, 2003-2005년 3개년간 S5070, S5121, S5160 처치를 받은 과거력이 있는 환자들도 제외하였다. 그리고 앞서 기술한 시술들이 당뇨망막병증 이외의 안과적인 질환에서도 시행 가능하므로, 주 진단명이 Appendix Table 2에 해당하는 질환들을 주 진단으로 시술 받은 환자들은 분석에서 제외하였다. 단, 보험공단의 자료는 급여 항목에 대해서만 자료를 제공하기 때문에, 중심황반두께가 300 μm 미만이거나 주사 회수를 14회 이상 초과하여 급여 기준에 해당되지 않거나 혹은 비급여 약제인 베바시주맙(Bevacizumab, Avastin; Genentech Inc., South San Francisco, CA, USA)을 사용한 경우는 포함되지 않았다.
또한 미래 인구 추계를 위한 2형 당뇨병 유병자수 산출을 위해 공단에서 제공받은 20명세서에서 결측 자료들을 제외하고, 2형 당뇨병 진단 여부에 대한 테이블과 당뇨병용제 처방 여부에 대한 테이블을 결합하였다. 20세 미만 및 100세 이상 환자와 사망자, 사망 이후에 진료를 받은 환자 및 당뇨병이 아닌 환자도 제외하여 2형 당뇨병 환자 데이터셋을 작성하였다. 이 명세서 데이터베이스 단위는 진료건이면서 진료 환자로 간주할 수 있다.
분석 방법
2형 당뇨병 환자에서 당뇨망막병증 관련 의료 비용의 변화 및 미래 비용 예측을 위하여 연도별, 성별, 연령별 실명 위험 당뇨망막병증 관련 의료 비용을 산출하고 2030년까지 실명 위험 당뇨망막병증 시술(S5070, S5121, S5160) 건수와 의료 비용을 추계하였다. 여기서 연도별 실명 위험 당뇨망막병증에 걸릴 위험성이 있는 연구 집단(population at risk)은 “연내 2형 당뇨병을 1회 이상 진단받고 해당 연도에서 당뇨병용제인 경구 혈당강하제나 인슐린을 1회 이상 처방받은 자”로 정의하였으며, 2003-2005년 3개년간 S5070, S5121, S5160 (하부 코드 포함)을 처치 받은 환자들은 연구 기간 내 모든 기간의 분석에서 제외되었다.
먼저 실명 위험 당뇨망막병증 시술 건수 및 의료 비용에 대한 기술 통계를 작성하였다. 그리고 연도별, 연령대별, 성별 실명 위험 당뇨망막병증 관련 시술 건수, 총 의료 비용 및 인당 의료 비용을 작성하였다. 연평균 증가율은 초기 년도 값(A1)과 최종 년도 값(An) 및 기간(n-1)을 이용하여 구하였다(식 1 참고).
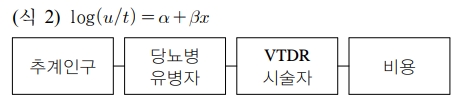
다음으로 연구 기간 동안 실명 위험 당뇨망막병증 치료 관련 시술 건수 및 의료 비용과 통계청(http://kostat.go.kr)에서 제공하는 장래인구추계(2015년 인구주택총조사 기준)를 바탕으로 2020, 2025년, 2030년의 미래 인구 변화에 따른 시술 건수 및 의료 비용 변화를 추산하였다. 본 연구에서 이용한 추계 방법론은 율(rate) 자료에 대한 포아송 회귀 모형을 이용하였다(식 2 참고). 식 2에서 μ는 관련 시술 건수, t는 2형 당뇨병 유병자수, χ는 연도이다. 즉, 당뇨망막병증 관련 시술 건수를 추계하기 위해서는 아래 모식도와 같이 해당년도 추계 인구로부터 2형 당뇨병 유병자 수(t)를 추계한 후, 이를 바탕으로 실명 위험 당뇨망막병증 시술 건수를 추계하는 두 단계의 과정을 거쳤다.
이렇게 얻은 시술 건수의 연도별 추계값과 2017년 인당 의료 비용을 곱하여 실명 위험 당뇨망막병증 관련 의료 비용을 추계하였다. 실명 위험 당뇨망막병증 치료에 필요한 의료 비용은 보건 정책의 변화에 따라 달라질 수 있으나, 2017년의 보건 정책 및 의료 비용이 유지된다는 가정하에 시술 건당 비용을 연령별로 고정하고 유병 인구의 변화에 따른 시술 건수 및 의료 비용을 계산하였다. 실명 위험 당뇨망막병증 관련 전체 비용은 관련 시술 시 청구되었던 청구 금액을 기준으로 산출되었으며 여러 번 시술 받은 경우 모든 시술 청구 금액을 합산하여 해당년 시술 관련 총 비용(treatment expenditure)과 시술 건당 평균 비용(treatment expenditure per case)을 계산하였다.
이 연구는 연령대별 시술 건수 및 비용도 함께 추계하였다. 이 과정에서 연령대별 추계값을 합하면 전체 추계값과 달라지므로, 이를 보완하기 위해 연령대별 추계값 분율을 전체 추계값에 곱해 총계를 일치시킴으로써 연령대별 추계값의 합이 전체 추계 값과 일치되도록 조정하였다. 또한 본 연구는 미래 인구를 반영하여 추계하였기 때문에 표준화율을 적용하지 않았다. 자료의 분석은 SAS 9.2 (SAS Institute Inc., South San Francisco, CA, USA)을 사용하였으며, 통계학적 유의 수준은 p<0.05로 정의하였다.
결 과
실명 위험 당뇨망막병증 치료 비용
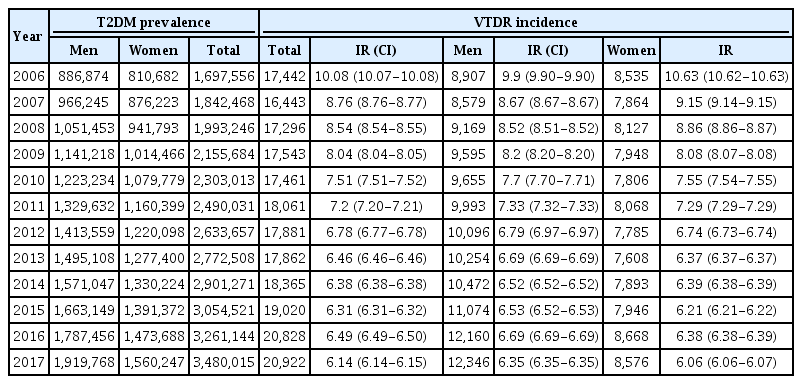
실명 위험 당뇨망막병증으로 인하여 시행된 시술 건수 및 치료 비용을 연도별, 연령별 및 성별로 분석하였다. 연구 기간 동안 2형 당뇨병 유병자 수는 약 2배 증가하였으나, 실명 위험 당뇨망막병증 발생자 수는 약 20% 증가하였다. 즉 실명 위험 당뇨망막병증 발생자 수의 증가에 비해 2형 당뇨병 유병자 수가 더 큰 폭으로 증가하여, 2형 당뇨병 유병 인구 1,000명 당 실명 위험 당뇨망막병증의 연도별 발생률은 2006년 10.08에서 2017년 6.14로 감소하였다(Appendix Table 3). 그러나 총 시술 건수는 2006년 37,634건에서 2017년 96,214건으로 약 2.5배 증가하였으며, 요양급여비용 총액은 16,245,362,550원에서 55,508,135,910원으로 약 3.4배 증가하였다(Table 1). 연도별로 분석하였을 때에도 시술 건수와 치료 비용의 연평균 증가율은 각각 9%, 12%로 증가 추세를 보였다.
연령별로 분석 시 시술 건수 및 치료 비용은 전 연령층에서 증가 추세를 보였다. 특히 80-99세 연령층에서 시술 건수 및 치료 비용의 연평균 증가율이 각각 17%, 22%로 가장 높았으나, 주로 실명 위험 당뇨망막병증으로 시술을 받는 연령층은 40-79세 연령층인 것으로 나타났다(Fig. 1).
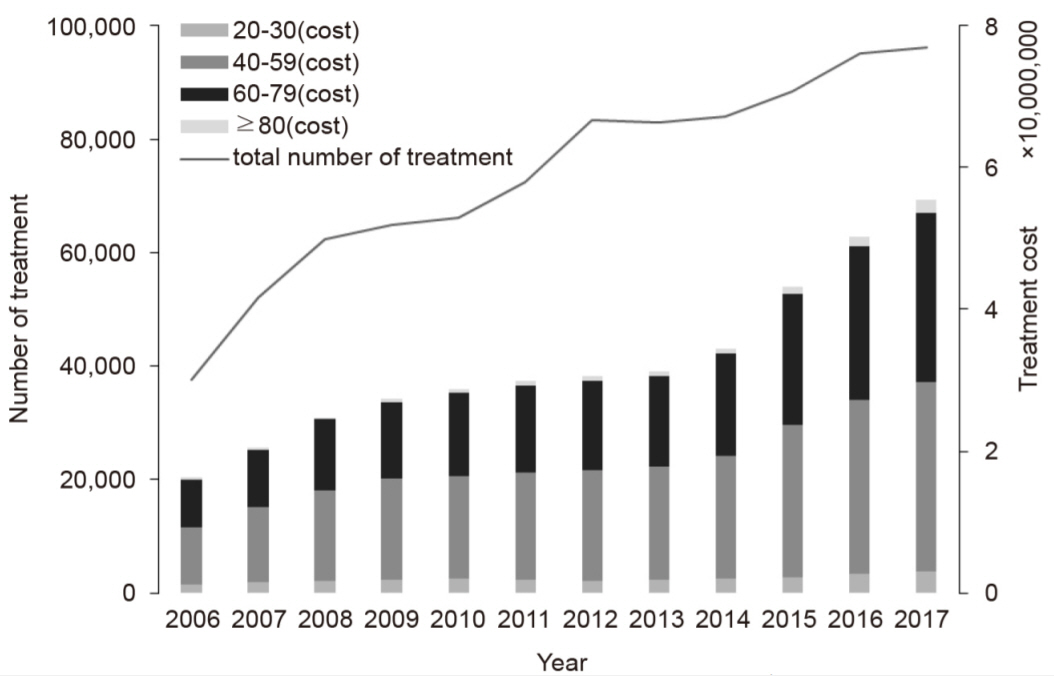
Change in number of treatments and treatment cost related to vision-threatening diabetic retinopathy (VTDR) by age by year. As a result of analysis by year, the number of treatments and treatment cost of VTDR patients showed a steadily increasing trend. In addition, analysis by age showed an increasing trend in all age groups.
성별에 따른 분석에서는 발생률은 남녀 모두 전반적으로 감소하는 추세를 보였는데, 2006년에는 여성에서 10.63, 남성에서 9.9로 여성에서 더 높았다가, 2017년에는 여성에서 6.06, 남성에서 6.35로 남성의 발생률이 더 높았다. 감소폭은 남성은 0.29, 여성은 0.37이었다(Appendix Table 3, Fig. 2). 이에 따라 시술 건수와 치료 비용 모두 여성보다 남성에서 더 큰 증가폭을 보였다. 시술 건수의 경우 여성에서 2006년 18,055건에서 2017년 39,288건으로 약 2.2배 증가하였으나, 남성에서 2006년 19,579건에서 2017년 59,926건으로 약 2.9배 증가하였다. 시술 건수의 연평균 증가율은 여성에서 7%, 남성에서 10%를 보였다. 치료 비용의 경우 여성에서 2006년 약 75억에서 2017년 약 217억 원으로 약 2.9배, 남성에서는 2006년 약 87억에서 2017년 약 337억 원으로 약 3.9배 증가하였다. 치료 비용의 연평균 증가율은 여성에서 10%, 남성에서 13%였다(Fig. 2).
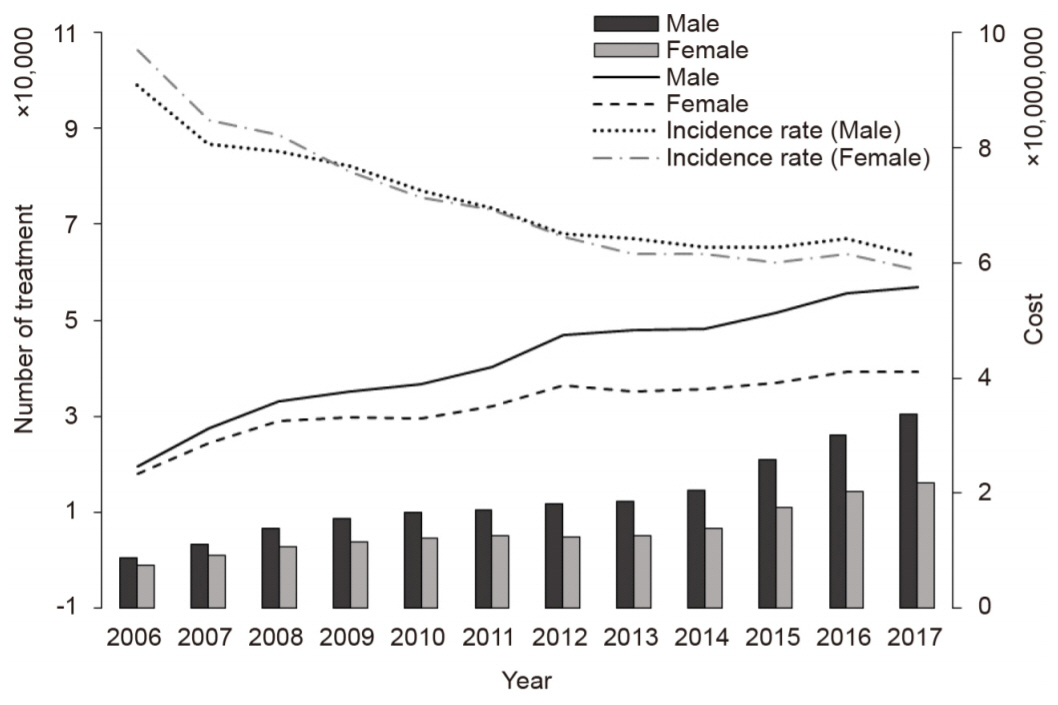
Change in number of treatments and treatment cost related to vision-threatening diabetic retinopathy (VTDR) by sex by year. Depending on the gender, both the number of treatments and the treatment cost for VTDR increased significantly in men than in women. The number of treatments increased from 18,055 in 2006 to 39,288 in 2017 in women and from 19,579 in 2006 to 59,926 in 2017 in men. In the case of treatment cost, there were differences between the two groups in 2017, about 21.7 billion won for women and 33.7 billion won for men. The incidence rate of both men and women decreased overall. In 2006, the incidence rate was higher in women, but in 2017, it was higher in men.
시술 종류별 치료 비용 변화
각 시술 행위에 대하여 시술 건수 및 치료 비용을 분석하였다(Table 2). 먼저 유리체강내 주입술의 경우 2006년 3,343회에서 2017년 18,617회로 6배 정도 증가하였다. 이는 항혈관내피성장인자의 유리체강내 주입술이 당뇨황반부종에 대한 주된 치료로 자리 잡으면서 생긴 변화로 생각되며, 특히 2015년 2월 라니비주맙(Ranibizumab, Lucentis; Genentech Inc., South San Francisco, CA, USA), 2015년 6월 애플리버셉트(Aflibercept, Eylea; Regeneron Pharmaceuticals, Inc., Tarrytown, NY, USA)가 당뇨황반부종에 대하여 보험 급여화되면서 2014년 7,935회에서 2015년 12,303회로 급격한 증가를 보였다. 이러한 정책의 변화로 인하여 치료 비용은 2014년 2,669,758,000원에 비해 2017년 13,136,854,000원으로 3년간 약 5배 증가하였다.
유리체절제술은 2006년부터 2010년까지 빠른 증가 추세를 보이나, 이후로는 완만한 증가폭을 보였다. 2006년 2,870건에서 2017년 8,540건으로 증가하였으며, 치료 비용은 2006년 6,434,986,000원에서 2017년 24,154,801,000원으로 약 4배 증가하였다.
안저 광응고술의 시행 건수는 2006년 31,421건에서 2017년 69,057건으로 약 2배 증가하여 가장 적은 증가폭을 보였다. 2012년까지 점차 증가하였으며, 이후로는 일정하게 유지되고 있다. 안저 광응고술 치료 비용은 2006년 8,389,132,000원에서 2017년 18,216,482,000원으로 약 2배 증가하였다.
미래 인구 변화에 따른 의료 비용의 변화
당뇨병 유병률 변화와 통계청에서 제공하는 대한민국 장래인구추계를 고려하여 2030년까지 당뇨병 유병 인구를 예측한 결과, 2017년 3,480,015명에서 2030년 7,184,152명으로 2배가량 증가할 것으로 보이며, 실명 위험 당뇨망막병증의 시술 건수는 2017년 약 9만 6천 건에서 2030년 약 22만 건으로 약 2.3배 증가하는 것으로 추계되었다. 실명 위험 당뇨망막병증의 치료 비용은 2030년에 약 1,269억 원으로, 2017년도 약 555억 원 대비 129% 증가할 것으로 산출되었다.
연령별로 분석하였을 때 2030년 당뇨병 유병 인구는 60-79세 연령층에서 3,574,609명으로 가장 많았으며 연평균 증가율 역시 7%로 가장 높았다. 그러나 실명 위험 당뇨망막병증으로 인한 시술 건수는 40-59세 연령층에서 100,069건으로 가장 많은 것으로 예측되었으며 의료 비용 역시 59,602,427원으로 가장 높았다. 반면 시술 건수 및 의료 비용의 연평균 증가율은 80-99세 연령층에서 각각 8%로 가장 높았다(Table 3, Fig. 3).
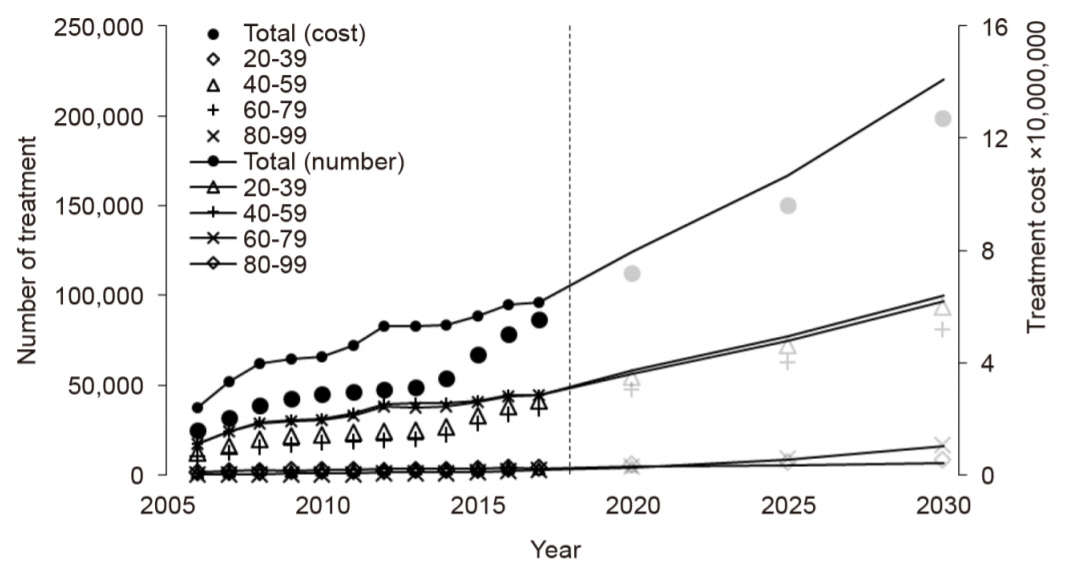
Estimated number of treatments and treatment cost related to vision-threatening diabetic retinopathy (VTDR) by age by year. As a result of predicting the prevalence of diabetes by 2030, it is expected that the number will increase by 2 times from 3,480,015 in 2017 to 7,304,342 in 2030. The number of treatments related to VTDR is estimated to increase to 220,000. The treatment cost was estimated to increase by 129% from about 55.5 billion won in 2017 to about 12.69 billion won in 2030. The prevalence of diabetes was the highest among the 60-79 years, but the number of treatments and treatment cost were predicted to be the highest among the 40-59 years.
고 찰
본 연구에서는 전 국민을 대상으로 한 12년 간의 국민건강보험 청구 자료를 이용하여 2형 당뇨병 환자에서 실명 위험 당뇨망막병증의 치료와 관련된 의료 비용을 분석하였고, 이를 바탕으로 향후 치료 비용을 추산하였다. 2형 당뇨병 환자 수는 증가하지만 당뇨 합병증에 대한 조기 검진 및 관리로 실명 위험 당뇨망막병증 발생률은 감소하는 추세이다[7]. 그러나 본 연구 결과와 같이, 고령 인구의 증가 및 생활습관의 변화로 인하여 실명 위험 당뇨망막병증의 유병자 수와 치료 비용은 지속적으로 증가할 전망이다. 이러한 결과는 향후 당뇨망막병증 환자의 치료 및 관리에 필요한 인력과 재정 평가를 위한 기초 자료로 활용될 것이다.
전 세계적으로 전 국민을 대상으로 실명 위험 당뇨망막병증 환자의 치료 비용에 대한 선행 연구는 많지 않으며, 이를 성별 및 나이별로 분석한 연구는 거의 없다. 스페인에서는 2007년 1월 1일부터 2014년 12월 31일까지 당뇨황반부종 치료 관련 의료 비용에 관한 전향적 코호트 연구를 시행하였는데, 본 연구와 유사한 경향을 보였다. 8년 동안 실명 위험 당뇨망막병증의 연 평균 발생률은 약 2.64%였으며, 치료 관련 의료 비용은 2007년 €56,880에서 2014년 €626.264로 꾸준히 증가하였다[9]. 그러나 이는 전 인구 대상이 아닌 특정 건강관리지역(Health Care Area)의 인구를 대상으로 하고 1형 당뇨병 환자도 포함하였으며, 의료 비용 분석 시 시술 비용과 시술 이후 방문 및 검사 비용 및 1년 추적 관찰 시의 의료 비용을 포함하여 본 연구와 차이가 있다.
국내에서 2015년에서 2016년까지 국민건강보험 청구자료를 이용하여 항혈관내피성장인자의 사용 현황에 대하여 분석한 연구 결과에 따르면, 당뇨망막병증 신환자 수가 2015년도에 1,433명에서 2016년도에 1,077명으로 감소하였으나 항혈관내피성장인자 주사 횟수는 2015년도에 3,264회에서 2016년도에 4,520회로 약 38% 증가한 결과를 보였다. 2016년도에 당뇨망막병증 신환자 수가 더 적었음에도 불구하고 주사 횟수가 더 많았다. 이는 2015년도 이후 라니비주맙과 애플리버셉트가 보험 급여화된 이후로 기존에 비급여 치료인 베바시주맙으로 치료받고 있던 환자들의 치료가 급여 치료로 전환되어 유리체강내 주입술의 보험 청구 건수가 급격하게 증가하였기 때문으로 보인다[10].
실명 위험 당뇨망막병증의 향후 의료 비용을 추계한 연구 역시 거의 없는 실정이다. 국민건강보험공단 청구자료를 이용하여 당뇨황반부종의 치료 관련 의료 비용을 추계한 국내 연구에서는 당뇨황반부종 유병자 수가 2018년 8,686명에서 2022년 15,385로 1.8배 증가하고 시술 건수는 2018년 16,616건에서 2022년 27,985건으로 1.7배 증가하며, 이에 따라 의료 비용 총액은 16,093,862,965원에서 94,669,782,145원으로 5.9배 증가할 것으로 예측하였다[11]. 여기서 미래 당뇨황반부종 유병 환자 수는 2010년부터 2015년까지 항혈관내피성장인자를 사용하는 당뇨황반부종 유병 환자 수 및 신환자 수의 연평균 증가율로 추계하였는데, 평균 14회를 시술 받게 되는 기간인 5년이 지난 후에는 재정 영향 분석 대상 환자에서 탈락되는 점을 반영하였다. 또한 건강보험 청구자료를 이용하여 당뇨황반부종 환자 중 항혈관내피성장인자를 사용하는 환자의 1인당 연간 의료 비용을 추계하였는데, 화폐의 가치 하락을 고려하여 연평균 5% 할인율을 적용한 점에서 본 연구와 차이가 있다.
미국에서도 국민건강설문조사 자료(National Health Interview Survey Data)를 이용하여 2050년까지 당뇨망막병증 환자 수를 추계하였다. 이를 위해 2004년도 국민건강설문조사 자료로 구한 당뇨병 유병률과 미국 인구조사국(US Census Bureau)에서 발표한 미래 인구 추계값으로 미래 당뇨병 환자 수를 추계하고, 2004년도 국민건강설문조사 자료로 구한 당뇨망막병증 유병률과 미래 당뇨병 환자 수 추계값을 바탕으로 2050년까지 40세 이상의 당뇨망막병증 환자 수를 추계하였다. 본 연구와 달리 1형 당뇨병 환자들도 포함하여 분석하였다. 그 결과, 당뇨망막병증 환자가 2005년 55백만명에서 2050년 160백만 명으로 약 2.9배 증가하며 그중 실명 위험 당뇨망막병증 환자는 2005년 12백만 명에서 34백만 명으로 약 2.8배 증가하는 것으로 나타났다. 이를 연령별, 성별로 분석하였을 때 전반적으로 증가 추세를 보였는데, 특히 65세 이상에서 증가폭이 5.2배로 가장 컸다[12]. 본 연구에서는 2030년 기준 40-59세 연령층에서 실명 위험 당뇨망막병증 시술 건수가 가장 많은 결과를 보였으나, 미국의 연구에서는 50-64세 연령층에서 시술 건수가 가장 많은 결과를 보였다.
인도네시아에서도 2016년도 국가기본건강조사 자료(National Basic Health Survey)를 바탕으로 2형 당뇨병 환자에서 2017년도 실명 위험 당뇨망막병증 유병률과 의료 비용을 추정하고, 2025년도 실명 위험 당뇨망막병증의 유병률과 의료 비용을 추계하였다. 여기서 의료 비용은 선별 및 진단에 필요한 검사, 치료, 교통비 등을 포함한 총 비용이다. 2017년 실명 위험 당뇨망막병증 환자 수는 1.44백만명, 치료 관련 의료 비용은 약 2,005백만 달러였으며 이를 바탕으로 추계한 2025년 환자 수는 5.2백만 명, 의료 비용은 약 8,768백만 달러로, 유병률 및 의료 비용이 3배 이상 증가하는 것으로 나타났다[13]. 그러나 인도네시아 연구는 의료 비용 추산 시 1회 치료 비용만 고려하였기 때문에, 의료비용 추계값이 본 연구에 비해 과소평가되었을 가능성이 있다. 또한 본 연구처럼 할인율을 적용하지 않았다.
본 연구의 첫 번째 제한점은 의무기록 기반이 아닌 건강보험 청구 자료의 진단을 기준으로 하였기에 분류 오류나 청구 누락 등으로 인한 오류가 있었을 수 있다. 그리고 실명 위험 당뇨망막병증 환자를 관련 시술을 받은 환자로 규정하였기 때문에, 질병이 있더라도 병원에 내원하지 않거나 치료받지 않은 경우는 누락되었을 수 있다. 또한 청구 자료를 바탕으로 하였으므로 고위험 비증식당뇨망막병증에서 치료를 받지 않는 경우도 본 연구의 대상자에서 포함되지 않았다.
두 번째로, 실명 위험 당뇨망막병증의 치료와 관련된 유리체강내 주사술 관련 비용 중에서 보험 급여 적용 항목인 유리체강내 라니비주맙과 애플리버셉트 사용에 한하여 분석하였기 때문에 환자 당 의료 비용이 과소평가되는 한계점이 있다. 실명 위험 당뇨망막병증의 치료에서 많이 사용하고 있는 비급여 약제인 베바시주맙의 비용은 분석에 포함되지 않아 향후 연구에서는 이에 대한 분석 역시 추가되어야 할 것이다.
세 번째로, 본 연구에서는 실명 위험 당뇨망막병증의 직접적인 치료에 필요한 비용만을 분석하였다. 따라서 정기적인 경과 관찰을 위한 광각안저촬영, 형광안저조영술, 빛간섭단층촬영 등의 검사 비용을 포함한다면 의료 비용이 산출한 것보다 증가할 수 있다.
네 번째로, Yang et al (2019) [11]의 연구처럼 미래 비용 산출 시 5% 할인율을 적용하는 것이 관례이나, 본 연구에서는 2017년의 평균 치료 비용을 기준으로 하여 산출한 점에서 정확한 비용 예측에 한계가 있을 수 있다. 그러나 미래 치료 비용은 보건수가체계의 변화 혹은 바이오시밀러와 같은 새로운 약제의 등장으로 인한 시술 가격 및 횟수의 변화로 크게 변할 수 있기 때문에, 미래 치료 비용의 정확한 수치 계산보다는 비용 변화의 방향성을 예측하는 데 의의를 둘 수 있겠다.
다섯 번째로, 통계청에서 장래 인구 추계 시, 미래의 불확실성을 반영하기 위하여 장래 수준을 저위/중위/고위로 설정한 후 각 경우에서 인구를 산출한다. 그러나 환자 개인정보 보호 및 데이터 보관 기간의 제한으로 인하여 연구 분석에 필요한 원 데이터가 이미 반환된 상태로 추가 분석이 불가능하여, 본 연구에서는 중위 추계에 따른 연도별 인구값을 기준으로 미래 치료 비용을 분석하였다. 이에 정확한 치료 비용을 예측하는 데 있어서 한계가 있으나, 미래 치료 비용의 전반적인 동향에 대하여 예측할 수 있다는 점에 의의를 둘 수 있다.
여섯 번째로, 본 연구는 실명 위험 당뇨망막병증의 향후 치료 비용 계산 시에 직접표준화율을 적용하지 않았는데, 이는 직접표준화율을 적용하여 연도별 인구 구조를 일치시키게 되면 미래에도 인구 구조는 동일하게 유지된다는 가정하에 치료 비용을 추계하게 되므로, 본 연구에서 제시하고자 하는 미래 치료 비용의 추계값과 상이한 결과를 보일 수 있기 때문이다. 다만, 연령별 인구를 기준으로 하지 않고 전체 인구를 기준으로 미래 인구를 추계한 점은 본 연구의 한계점으로 볼 수 있다.
일곱 번째로, 앞서 언급하였듯이 본 연구는 실명 위험 당뇨망막병증의 전체 의료 비용 중 치료와 관련된 직접의료 비용에 대한 분석이며, 보험공단의 청구 자료를 이용하였기 때문에 급여 항목에 해당하는 비용만 연구하였다는 점에서 비용 해석에 유의하여야 할 것이다.
마지막으로, 국내 국민건강보험공단 자료를 사용한 결과로 보험 체계나 인종이 다른 나라에 본 연구의 결과를 적용하는 데 한계가 있다. 그러나 전 인구를 대상으로 하는 인구기반 연구인 점과 이를 토대로 실명 위험 당뇨망막병증 치료 관련 비용과 미래 인구 분포의 변화를 고려한 실명 위험 당뇨망막병증 인구의 변화 및 그 비용의 추산을 하였다는 데 본 연구의 의의가 있다.
많은 당뇨망막병증 환자들이 당뇨황반부종으로 심각한 시력저하를 겪고 있으나 유리체강내 주사 요법을 대체할 수 있는 치료법이 없는 실정이다. 특히 유리체절제술이나 광응고술의 경우 환자 1인당 시술 빈도가 높지 않으나, 당뇨황반부종에 대한 유리체강내 주입술의 경우 잦은 재발로 인한 반복적 치료가 필요하므로 앞으로도 시술 건수와 비용이 지속적으로 증가할 것으로 예상된다. 또한, 현재 항혈관내피성장인자 주사제의 급여 적용은 한 환자당 14회로 제한되어 있어 14회 이상의 치료가 필요한 경우에는 주사제를 비급여로 사용해야 하여, 이에 따른 의료비 부담으로 환자가 적절한 치료를 받지 못할 가능성이 있다. 이러한 현실을 고려할 때 미래 치료 비용 추계를 참고하여 적절한 예산을 확보해야 할 것이며, 의료비 부담을 경감시키기 위하여 향후 급여 적용 횟수를 확대하고 바이오시밀러의 도입을 고려하는 등의 적극적인 조치가 필요할 것이다.
Notes
This work was supported by a National Health Insurance Ilsan Hospital grant (NHIMC 2020-03-079). This study used data from the NHIS-NCS 2006-2017, which was released by the KNHIS. The authors alone are responsible for the content and writing of this article.
Conflict of Interest
The authors have no conflicts to disclose.
References
Appendix
Biography
성효진 / Hyo Jin Seong
국민건강보험공단 일산병원 안과
Department of Ophthalmology, National Health Insurance Service Ilsan Hospital